8.2: Conceptos básicos de oxigenación
- Page ID
- 121799
\( \newcommand{\vecs}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\( \newcommand{\vecd}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash {#1}}} \)
\( \newcommand{\dsum}{\displaystyle\sum\limits} \)
\( \newcommand{\dint}{\displaystyle\int\limits} \)
\( \newcommand{\dlim}{\displaystyle\lim\limits} \)
\( \newcommand{\id}{\mathrm{id}}\) \( \newcommand{\Span}{\mathrm{span}}\)
( \newcommand{\kernel}{\mathrm{null}\,}\) \( \newcommand{\range}{\mathrm{range}\,}\)
\( \newcommand{\RealPart}{\mathrm{Re}}\) \( \newcommand{\ImaginaryPart}{\mathrm{Im}}\)
\( \newcommand{\Argument}{\mathrm{Arg}}\) \( \newcommand{\norm}[1]{\| #1 \|}\)
\( \newcommand{\inner}[2]{\langle #1, #2 \rangle}\)
\( \newcommand{\Span}{\mathrm{span}}\)
\( \newcommand{\id}{\mathrm{id}}\)
\( \newcommand{\Span}{\mathrm{span}}\)
\( \newcommand{\kernel}{\mathrm{null}\,}\)
\( \newcommand{\range}{\mathrm{range}\,}\)
\( \newcommand{\RealPart}{\mathrm{Re}}\)
\( \newcommand{\ImaginaryPart}{\mathrm{Im}}\)
\( \newcommand{\Argument}{\mathrm{Arg}}\)
\( \newcommand{\norm}[1]{\| #1 \|}\)
\( \newcommand{\inner}[2]{\langle #1, #2 \rangle}\)
\( \newcommand{\Span}{\mathrm{span}}\) \( \newcommand{\AA}{\unicode[.8,0]{x212B}}\)
\( \newcommand{\vectorA}[1]{\vec{#1}} % arrow\)
\( \newcommand{\vectorAt}[1]{\vec{\text{#1}}} % arrow\)
\( \newcommand{\vectorB}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\( \newcommand{\vectorC}[1]{\textbf{#1}} \)
\( \newcommand{\vectorD}[1]{\overrightarrow{#1}} \)
\( \newcommand{\vectorDt}[1]{\overrightarrow{\text{#1}}} \)
\( \newcommand{\vectE}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash{\mathbf {#1}}}} \)
\( \newcommand{\vecs}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\(\newcommand{\longvect}{\overrightarrow}\)
\( \newcommand{\vecd}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash {#1}}} \)
\(\newcommand{\avec}{\mathbf a}\) \(\newcommand{\bvec}{\mathbf b}\) \(\newcommand{\cvec}{\mathbf c}\) \(\newcommand{\dvec}{\mathbf d}\) \(\newcommand{\dtil}{\widetilde{\mathbf d}}\) \(\newcommand{\evec}{\mathbf e}\) \(\newcommand{\fvec}{\mathbf f}\) \(\newcommand{\nvec}{\mathbf n}\) \(\newcommand{\pvec}{\mathbf p}\) \(\newcommand{\qvec}{\mathbf q}\) \(\newcommand{\svec}{\mathbf s}\) \(\newcommand{\tvec}{\mathbf t}\) \(\newcommand{\uvec}{\mathbf u}\) \(\newcommand{\vvec}{\mathbf v}\) \(\newcommand{\wvec}{\mathbf w}\) \(\newcommand{\xvec}{\mathbf x}\) \(\newcommand{\yvec}{\mathbf y}\) \(\newcommand{\zvec}{\mathbf z}\) \(\newcommand{\rvec}{\mathbf r}\) \(\newcommand{\mvec}{\mathbf m}\) \(\newcommand{\zerovec}{\mathbf 0}\) \(\newcommand{\onevec}{\mathbf 1}\) \(\newcommand{\real}{\mathbb R}\) \(\newcommand{\twovec}[2]{\left[\begin{array}{r}#1 \\ #2 \end{array}\right]}\) \(\newcommand{\ctwovec}[2]{\left[\begin{array}{c}#1 \\ #2 \end{array}\right]}\) \(\newcommand{\threevec}[3]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \end{array}\right]}\) \(\newcommand{\cthreevec}[3]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \end{array}\right]}\) \(\newcommand{\fourvec}[4]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \\ #4 \end{array}\right]}\) \(\newcommand{\cfourvec}[4]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \\ #4 \end{array}\right]}\) \(\newcommand{\fivevec}[5]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \\ #4 \\ #5 \\ \end{array}\right]}\) \(\newcommand{\cfivevec}[5]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \\ #4 \\ #5 \\ \end{array}\right]}\) \(\newcommand{\mattwo}[4]{\left[\begin{array}{rr}#1 \amp #2 \\ #3 \amp #4 \\ \end{array}\right]}\) \(\newcommand{\laspan}[1]{\text{Span}\{#1\}}\) \(\newcommand{\bcal}{\cal B}\) \(\newcommand{\ccal}{\cal C}\) \(\newcommand{\scal}{\cal S}\) \(\newcommand{\wcal}{\cal W}\) \(\newcommand{\ecal}{\cal E}\) \(\newcommand{\coords}[2]{\left\{#1\right\}_{#2}}\) \(\newcommand{\gray}[1]{\color{gray}{#1}}\) \(\newcommand{\lgray}[1]{\color{lightgray}{#1}}\) \(\newcommand{\rank}{\operatorname{rank}}\) \(\newcommand{\row}{\text{Row}}\) \(\newcommand{\col}{\text{Col}}\) \(\renewcommand{\row}{\text{Row}}\) \(\newcommand{\nul}{\text{Nul}}\) \(\newcommand{\var}{\text{Var}}\) \(\newcommand{\corr}{\text{corr}}\) \(\newcommand{\len}[1]{\left|#1\right|}\) \(\newcommand{\bbar}{\overline{\bvec}}\) \(\newcommand{\bhat}{\widehat{\bvec}}\) \(\newcommand{\bperp}{\bvec^\perp}\) \(\newcommand{\xhat}{\widehat{\xvec}}\) \(\newcommand{\vhat}{\widehat{\vvec}}\) \(\newcommand{\uhat}{\widehat{\uvec}}\) \(\newcommand{\what}{\widehat{\wvec}}\) \(\newcommand{\Sighat}{\widehat{\Sigma}}\) \(\newcommand{\lt}{<}\) \(\newcommand{\gt}{>}\) \(\newcommand{\amp}{&}\) \(\definecolor{fillinmathshade}{gray}{0.9}\)Varios sistemas corporales contribuyen al estado de oxigenación de una persona, incluyendo los sistemas respiratorio, cardiovascular y hematológico. Estos sistemas se revisan en las siguientes secciones.
Sistema Respiratorio
La función principal de nuestro sistema respiratorio es proporcionar al organismo un suministro constante de oxígeno y eliminar el dióxido de carbono. Para lograr estas funciones, los músculos y estructuras del tórax crean el movimiento mecánico del aire dentro y fuera de los pulmones llamado ventilación. El intercambio de gases ocurre a nivel alveolar donde se oxigena la sangre y se elimina el dióxido de carbono, lo que se llama respiración. Varias afecciones respiratorias pueden afectar la capacidad de un paciente para mantener una ventilación y respiración adecuadas, y hay varios medicamentos utilizados para mejorar el estado de oxigenación de un paciente. Utilice los siguientes hipervínculos para revisar la información relativa a la anatomía y fisiología del sistema respiratorio, afecciones respiratorias comunes y clases de medicamentos respiratorios.
Lea información adicional sobre el “Sistema Respiratorio” en Farmacología de Enfermería Abierta RN o utilice los siguientes hipervínculos para ir a subsecciones específicas del capítulo:
-
- Revisar la anatomía y fisiología del sistema respiratorio.
- Aprende sobre los trastornos respiratorios comunes.
- Lea sobre los medicamentos respiratorios comunes.
Sistema Cardiovascular
Para que la sangre oxigenada pase de los alvéolos de los pulmones a los diversos órganos y tejidos del cuerpo, el corazón debe bombear adecuadamente la sangre a través de las arterias sistémicas. La cantidad de sangre que bombea el corazón en un minuto se conoce como gasto cardíaco. El paso de la sangre a través de las arterias a un órgano o tejido se conoce como perfusión. Varias afecciones cardíacas pueden afectar negativamente el gasto cardíaco y la perfusión en el cuerpo. Existen varios medicamentos que se utilizan para mejorar el gasto cardíaco de un paciente y mantener una adecuada perfusión a órganos y tejidos de todo el cuerpo. Utilice los siguientes hipervínculos para revisar información sobre la anatomía y fisiología del sistema cardiovascular, trastornos cardíacos comunes y diversos medicamentos del sistema cardiovascular.
Lea información adicional sobre el sistema cardiovascular en el capítulo “Cardiovascular y Renal” en Farmacología Abierta de Enfermería RN o utilice los siguientes hipervínculos para ir a subsecciones específicas de este capítulo:
- Revisar la anatomía y fisiología del sistema cardiovascular.
- Aprende sobre los trastornos cardíacos comunes.
- Lea sobre los medicamentos comunes para el sistema cardiovascular.
Sistema Hematológico
Aunque el torrente sanguíneo transporta pequeñas cantidades de oxígeno disuelto, la mayoría de las moléculas de oxígeno se transportan por todo el cuerpo al adherirse a la hemoglobina dentro de los glóbulos rojos. Cada proteína de hemoglobina es capaz de transportar cuatro moléculas de oxígeno. Cuando las cuatro estructuras de hemoglobina contienen una molécula de oxígeno, se le conoce como “saturada”. [1] Ver Figura 8.1 [2] para una imagen de la proteína hemoglobina dentro de un glóbulo rojo con cuatro sitios para portar moléculas de oxígeno.

Cuando la sangre oxigenada llega a los tejidos dentro del cuerpo, se libera oxígeno de la hemoglobina, y el dióxido de carbono se recoge y se transporta a los pulmones para su liberación al exhalar. El dióxido de carbono es transportado por todo el cuerpo por tres mecanismos principales: dióxido de carbono disuelto, unión al agua como HCO3-, y unión a la hemoglobina en los glóbulos rojos. [3] Véase la Figura 8.2 [4] para una ilustración del transporte de dióxido de carbono. [5]
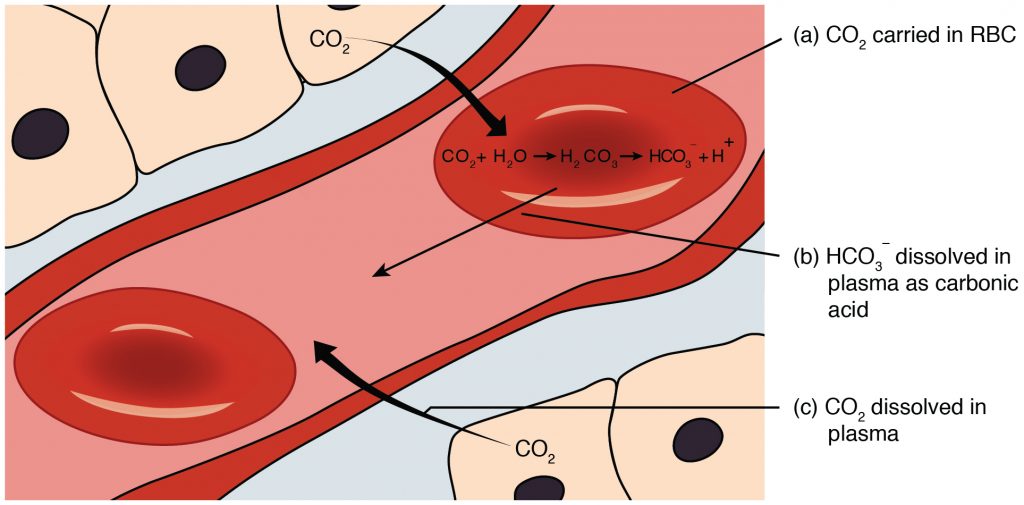
Medición de los niveles de oxígeno, dióxido de carbono y base ácida
Debido a que la mayor parte del oxígeno transportado en la sangre está unido a la hemoglobina, el estado de oxigenación de un paciente se evalúa fácilmente mediante oximetría de pulso, denominada SpO2. Ver Figura 8.3 [6] para una imagen de un oxímetro de pulso. Esta lectura se refiere a la cantidad de hemoglobina que está saturada. El rango objetivo de SpO2 para un adulto es del 94-98%. [7] Para los pacientes con condiciones de oxigenación crónica, como la EPOC, el rango objetivo para SpO2 suele ser menor de 88% a 92%. Aunque SpO2 es un método eficiente y no invasivo para evaluar el estado de oxigenación de un paciente, no siempre es preciso. Por ejemplo, si un paciente está gravemente anémico, el paciente presenta una disminución de la cantidad de hemoglobina en la sangre disponible para transportar el oxígeno, lo que posteriormente afecta la lectura de SpO2. La disminución de la perfusión de las extremidades también puede causar niveles inexactos de SpO2 porque menos sangre entregada a los tejidos provoca una falsa baja de SpO2. Adicionalmente, otras sustancias pueden adherirse a la hemoglobina como el monóxido de carbono, provocando una SpO2 falsamente elevada.

Se obtiene una medición más específica de oxígeno y dióxido de carbono en la sangre utilizando un gas sanguíneo arterial (ABG). Los resultados de ABG se utilizan a menudo para pacientes que tienen un estado respiratorio deteriorado o inestable que requieren tratamiento de emergencia. Un ABG es una muestra de sangre que normalmente es extraída de la arteria radial por un terapeuta respiratorio. Los resultados de ABG indican niveles de oxígeno, dióxido de carbono, pH y bicarbonato. La presión parcial de oxígeno en la sangre arterial se conoce como PaO2. PaO2 mide la presión del oxígeno disuelto en la sangre arterial y qué tan bien el oxígeno es capaz de moverse de los pulmones a la sangre. El nivel normal de PaO2 de un adulto sano es de 80 a 100 mmHg. La lectura de PaO2 es más precisa que una lectura de SpO2 porque no se ve afectada por los niveles de hemoglobina. La presión parcial del dióxido de carbono en la sangre arterial es el nivel de PaCO2. El nivel de PaCO2 mide la presión del dióxido de carbono disuelto en la sangre y qué tan bien el dióxido de carbono es capaz de salir del cuerpo. Por lo general, se utiliza para determinar si se está produciendo suficiente ventilación a nivel alveolar. El nivel normal de PaCO2 de un adulto sano es de 35-45 mmHg. El rango normal de pH para la sangre arterial es 7.35-7.45, y el rango normal para el nivel de bicarbonato (HCO3-) es 22-26. El nivel de SaO2 también se calcula en los resultados de ABG, que es el nivel de saturación arterial de oxígeno calculado. [8]
Hipoxia e Hipercapnia
La hipoxia se define como un nivel reducido de oxigenación tisular. La hipoxia tiene muchas causas, que van desde afecciones respiratorias y cardíacas hasta anemia. La hipoxemia es un tipo específico de hipoxia que se define como disminución de la presión parcial de oxígeno en la sangre (PaO2) indicada en un resultado de gas en sangre arterial (ABG).
Los primeros signos de hipoxia son ansiedad, confusión e inquietud. A medida que empeora la hipoxia, el nivel de conciencia y signos vitales del paciente empeorarán con un aumento de la frecuencia respiratoria y la frecuencia cardíaca y disminuirán las lecturas de oximetría de pulso. Los signos tardíos de hipoxia incluyen decoloración azulada de la piel y las membranas mucosas llamada cianosis. Ver Figura 8.4 [9] para una imagen de cianosis.

La hipercapnia, también conocida como hipercarbia, es un nivel elevado de dióxido de carbono en la sangre. Este nivel se mide por el nivel de PaCO2 en una prueba de ABG y se indica cuando el nivel de PaCO2 es mayor a 45. La hipercapnia es causada por hipoventilación o cuando los alvéolos están ventilados pero no perfundidos. En un estado de hipercapnia, la acumulación de dióxido de carbono en la sangre hace que el pH de la sangre baje, lo que lleva a un estado de acidosis respiratoria. Puedes leer más sobre la acidosis respiratoria en la sección “Equilibrio ácido-base” del capítulo “Fluidos y Electrolitos”. Los pacientes con hipercapnia presentan síntomas como taquicardia, disnea, enrojecimiento de la piel, confusión, dolores de cabeza y mareos. Si la hipercapnia se desarrolla gradualmente con el tiempo, los síntomas pueden ser leves o pueden no estar presentes en absoluto. La hipercapnia se maneja abordando su causa subyacente. Se puede usar un dispositivo de presión positiva no invasivo como un BiPAP para ayudar a eliminar el exceso de dióxido de carbono, pero si esto no es suficiente, se puede requerir intubación. [10] Puedes leer más sobre Dispositivos BiPAP e intubación en el capítulo “Oxigenoterapia” en Habilidades Abiertas de Enfermería RN.
Es importante que una enfermera reconozca los signos tempranos de dificultad respiratoria y reporte los cambios en la condición del paciente para prevenir la insuficiencia respiratoria. Consulte el Cuadro 8.2a para conocer los síntomas y signos de dificultad respiratoria. [11]
| Signos y síntomas | Descripción |
|---|---|
| Dificultad para respirar (Disnea) | La disnea es un síntoma subjetivo de no recibir suficiente aire. Dependiendo de la gravedad, la disnea provoca un aumento de los niveles de ansiedad. |
| Inquieta | Una señal temprana de hipoxia. |
| Taquicardia | Una frecuencia cardíaca elevada (por encima de 100 latidos por minuto en adultos) puede ser un signo temprano de hipoxia. |
| Taquipnea | Un aumento de la frecuencia respiratoria (por encima de 20 respiraciones por minuto en adultos) es un indicio de dificultad respiratoria. |
| Nivel de saturación de oxígeno (SpO2) | Los niveles de saturación de oxígeno deben estar por encima del 94% para un adulto sin una afección respiratoria subyacente. |
| Uso de músculos accesorios | El uso de los músculos del cuello o intercostales al respirar es un indicio de dificultad respiratoria. |
| Respiración ruidosa | Los ruidos audibles con la respiración son un indicio de afecciones respiratorias. Evalúe aún más los sonidos pulmonares con un estetoscopio para detectar sonidos adventivos como sibilancias, estertores o crujidos. Las secreciones pueden taponar la vía aérea, disminuyendo así la cantidad de oxígeno disponible para el intercambio de gases en los pulmones. |
| Acampanamiento de las fosas nasales | El ensanchamiento nasal es un signo de dificultad respiratoria, especialmente en los lactantes. |
| Color de la piel (cianosis) |
Los cambios azulados en el color de la piel y las membranas mucosas son un signo tardío de hipoxia. |
| Posición del paciente | Los pacientes con dificultad respiratoria a menudo se sientan automáticamente y se inclinan sobre ellos descansando los brazos sobre sus piernas, lo que se conoce como la posición del trípode. La posición del trípode mejora la expansión pulmonar. Por el contrario, los pacientes hipóxicos suelen sentir peor disnea cuando están acostados en la cama y evitan la posición supina. |
| Capacidad del paciente para hablar en oraciones completas | Los pacientes con dificultad respiratoria pueden ser incapaces de hablar en oraciones completas o pueden necesitar recuperar el aliento entre oraciones. |
| Confusión o cambio en el nivel de conciencia (LOC) | La confusión puede ser un signo temprano de hipoxia y cambiar el nivel de conciencia es un signo de empeoramiento de la hipoxia. |
Tratamiento de la Hipoxia y la Hipercapnia
La hipoxia y/o hipercapnia son emergencias médicas y deben ser atendidas puntualmente llamando a la asistencia según lo indicado por la política de la agencia.
No iniciar la oxigenoterapia cuando sea necesario puede ocasionar daños graves o la muerte del paciente. Aunque el oxígeno se considera un medicamento que requiere receta médica, la oxigenoterapia puede iniciarse sin la orden de un médico en situaciones de emergencia como parte de la respuesta de la enfermera al “ABC”, una abreviatura común de vías respiratorias, respiración y circulación. La mayoría de las agencias cuentan con un protocolo que permite a las enfermeras aplicar oxígeno en situaciones de emergencia y obtener el orden necesario en un momento posterior. [12]
Además de administrar oxigenoterapia, hay varias otras intervenciones que una enfermera puede implementar para asistir a un paciente hipóxico. Las intervenciones adicionales utilizadas para tratar la hipoxia junto con la oxigenoterapia se describen en la Tabla 8.2b.
| Intervenciones | Información Adicional |
|---|---|
| Levanta la cabecera de la cama. | Elevar la cabecera de la cama a la posición alta de Fowler promueve la expansión efectiva del pecho y el descenso diafragmático, maximiza la inhalación y disminuye el trabajo de respiración. |
| Utilice el posicionamiento del trípode. | Situar al paciente en posición de trípode. Los pacientes que tienen dificultad para respirar pueden obtener alivio al sentarse erguidos e inclinarse sobre una mesita de noche mientras están en la cama, lo que se llama posición de tres puntos o trípode. |
| Fomentar técnicas mejoradas de respiración y tos. | Las técnicas mejoradas de respiración y tos, como el uso de la respiración con los labios cruzados, la tos y la respiración profunda, la técnica de inhalar, la espirometría de incentivos y las válvulas de aleteo, pueden ayudar a los pacientes a limpiar sus vías respiratorias mientras mantienen sus niveles de oxígeno. Consulte la sección “Técnicas mejoradas de respiración y tos” a continuación para obtener información adicional sobre estas técnicas. |
| Administrar oxigenoterapia y equipos. | Si el paciente ya está tomando oxígeno suplementario, asegúrese de que el equipo esté encendido, ajustado al caudal requerido y esté conectado correctamente a una fuente de suministro de oxígeno. Si se está utilizando un tanque portátil, verifique el nivel de oxígeno en el tanque. Asegúrese de que el tubo de oxígeno de conexión no esté torcido, lo que podría obstruir el flujo de oxígeno. Siente el flujo de oxígeno de los puertos de salida en el equipo de oxígeno. En los hospitales donde se utiliza aire médico y oxígeno, asegurar que el paciente esté conectado al puerto de flujo de oxígeno.
Se prescriben diversos tipos de equipos de oxigenación para pacientes que requieren oxigenoterapia. Los equipos de oxigenación generalmente se manejan en colaboración con un terapeuta respiratorio en entornos hospitalarios. El equipo incluye dispositivos como cánula nasal, máscaras, Presión Positiva Continua en las Vías Aéreas (CPAP), Presión Positiva Bilevel en la Vía Aérea (BiPAP) y ventiladores mecánicos. Para obtener más información, consulte la sección “Equipo de oxigenación” del capítulo “Oxigenoterapia” en Habilidades Abiertas de Enfermería RN. |
| Evaluar la necesidad de medicamentos respiratorios. | El manejo farmacológico es esencial para pacientes con enfermedades respiratorias como asma, EPOC o respuesta alérgica severa. Los broncodilatadores relajan eficazmente los músculos lisos y abren las vías respiratorias. Los glucocorticoides alivian la inflamación y también ayudan a abrir los pasajes de aire. Los mucolíticos disminuyen el grosor de las secreciones pulmonares para que puedan ser expectoradas con mayor facilidad. |
| Proporcionar succión, si es necesario. | Algunos pacientes pueden tener una tos debilitada que inhibe su capacidad para eliminar las secreciones de la boca y la garganta. Los pacientes con trastornos musculares o aquellos que han experimentado un accidente cerebrovascular (es decir, accidente vascular cerebral) están en riesgo de aspiración, lo que podría conducir a neumonía e hipoxia. Proporcionar succión oral si el paciente es incapaz de limpiar las secreciones de la boca y la faringe. Consulte el capítulo “Cuidado de traqueostomía y succión” en Habilidades Abiertas de Enfermería RN para obtener detalles adicionales sobre la succión. |
| Proporcionar alivio del dolor, Si es necesario. | Proporcionar un alivio adecuado del dolor si el paciente está reportando dolor. El dolor aumenta la ansiedad y las demandas metabólicas, lo que, a su vez, aumenta la necesidad de mayor suministro de oxígeno. |
| Considera los efectos secundarios de los analgésicos. | Un efecto secundario común de los analgésicos es la depresión respiratoria. Para obtener más información sobre el manejo de la depresión respiratoria, consulte la sección “Manejo del dolor” del capítulo “Comodidad”. |
| Considera otros dispositivos para mejorar el aclaramiento de las secreciones. | La fisioterapia torácica y los dispositivos especializados ayudan con el aclaramiento de la secreción, como válvulas de aleteo manuales o chalecos que inflan y hacen vibrar la pared torácica. Consultar con un terapeuta respiratorio según sea necesario en función de la situación del paciente. |
| Planificar periodos de descanso frecuentes entre actividades. | Planificar intervenciones para pacientes con disnea para que puedan descansar frecuentemente y disminuir la demanda de oxígeno. |
| Considerar otras posibles causas de disnea. | Si el nivel de disnea de un paciente está empeorando, evalúe otras causas subyacentes además del diagnóstico primario. Por ejemplo, ¿se producen otras afecciones respiratorias, cardiovasculares o hematológicas? Comience revisando los resultados de laboratorio de hemoglobina y hematocrito más recientes del paciente, así como cualquier otra prueba diagnóstica como radiografías de tórax y resultados de ABG. Completar una evaluación exhaustiva puede revelar anomalías en estos sistemas para reportar al proveedor de atención médica. |
| Considera la apnea obstructiva del sueño. | Los pacientes con apnea obstructiva del sueño (AOS) a menudo no son diagnosticados previamente antes de la hospitalización. La enfermera puede notar que el paciente ronca, tiene pausas en la respiración mientras ronca, ha disminuido los niveles de saturación de oxígeno mientras duerme, o despierta sintiéndose no descansado. Estos signos pueden indicar que el paciente no puede mantener una vía aérea abierta mientras duerme, resultando en periodos de apnea e hipoxia. Si se notan estos periodos apneicos pero no se han documentado previamente, la enfermera debe reportar estos hallazgos al proveedor de atención médica para realizar más pruebas y seguimiento. Es posible que se necesite una receta para un dispositivo de CPAP o BiPAP mientras duerme para prevenir resultados adversos. |
| Monitorear la ansiedad del paciente. | Evaluar la ansiedad del paciente. La ansiedad suele acompañar la sensación de disnea y puede empeorarla. La ansiedad en pacientes con EPOC es crónicamente subtratada. Es importante que la enfermera aborde los sentimientos de ansiedad además de los sentimientos de disnea. La ansiedad se puede aliviar enseñando técnicas mejoradas de respiración y tos, fomentando técnicas de relajación o administrando medicamentos ansiolíticos. |
Técnicas mejoradas de respiración y tos
Además de la oxigenoterapia y las intervenciones enumeradas en la Tabla 8.2b, existen varias técnicas que una enfermera puede enseñar a usar a un paciente para mejorar su respiración y tos. Estas técnicas incluyen la respiración con los labios doblados, la espirometría de incentivo, la tos y la respiración profunda, y la técnica de resoplar. Adicionalmente, la terapia de presión espiratoria positiva vibratoria (PEP) se puede incorporar en colaboración con un terapeuta respiratorio.
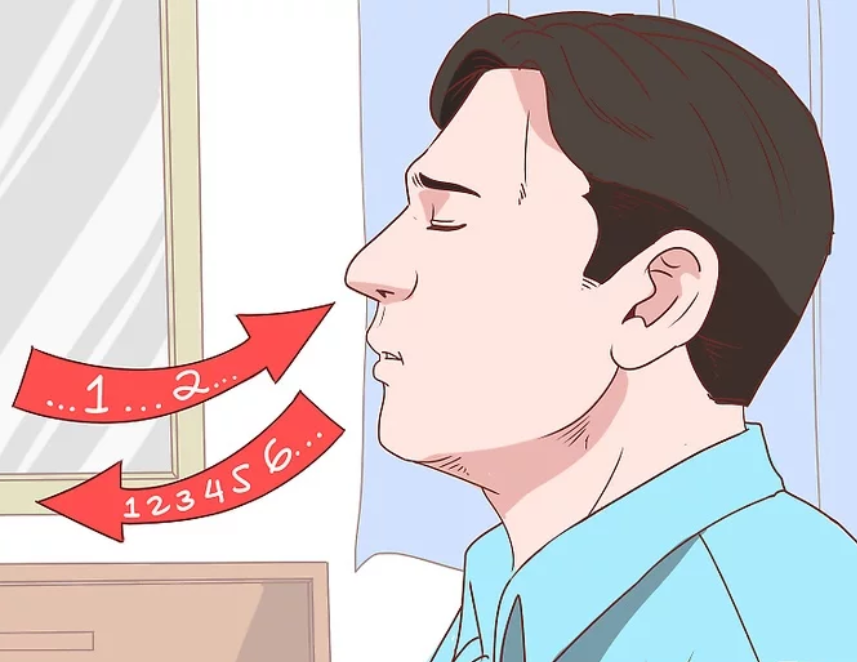
Respiración de labios
La respiración de labios fruncidos es una técnica que disminuye la disnea al enseñar a las personas a controlar su oxigenación y ventilación. Véase la Figura 8.5 [13] para una ilustración de la respiración de labios doblados. La técnica enseña a una persona a inhalar por la nariz y exhalar por la boca a un flujo lento y controlado. Este tipo de exhalación le da a la persona una apariencia de labio arrugado o cardado. Al prolongar la fase espiratoria de la respiración, se crea una pequeña cantidad de presión positiva al final de la espiración (PEEP) en las vías respiratorias que ayuda a mantenerlas abiertas para que se pueda exhalar más aire. Esto posteriormente reduce el atrapamiento de aire que comúnmente ocurre en afecciones como la enfermedad pulmonar obstructiva crónica (EPOC). La respiración de labios doblados alivia la sensación de dificultad para respirar, disminuye el trabajo de respiración y mejora el intercambio de gases. Las personas también recuperan una sensación de control sobre su respiración mientras que simultáneamente aumentan su relajación. [14]
Espirometría de incentivos
Un espirómetro de incentivo es un dispositivo médico comúnmente recetado después de la cirugía para expandir los pulmones, reducir la acumulación de líquido en los pulmones y prevenir la neumonía. Ver Figura 8.6 [15] para una imagen de un paciente usando un espirómetro de incentivo. Mientras está sentado erguido, si es posible, el paciente debe colocar la boquilla en la boca y crear un sello hermético con los labios alrededor de ella. Deben respirar lentamente y lo más profundamente posible a través del tubo con el objetivo de elevar el pistón a su nivel prescrito. El indicador de resistencia en el lado derecho debe ser monitoreado para asegurar que no están respirando demasiado rápido. El paciente debe intentar contener la respiración el mayor tiempo posible (al menos 5 segundos) y luego exhalar y descansar unos segundos. Se espera toser. Anime al paciente a expulsar el moco y no tragarlo. Esta técnica debe ser repetida por el paciente 10 veces cada hora mientras está despierto. [16] El enfermero puede delegar esta intervención en personal asistencial sin licencia, pero la frecuencia con la que se completa y el volumen alcanzado deben ser documentados y monitoreados por el enfermero.

El uso de un espirómetro incentivador puede resultar monótono para los pacientes, resultando en la falta de realizar esta importante actividad para prevenir la neumonía. Es útil animar a los pacientes a crear recordatorios fáciles para completar la actividad. Por ejemplo, muchos pacientes ven televisión. Cree el recordatorio para usar el espirómetro de incentivo cada vez que vean un comercial. Este es un disparador útil para usar el espirómetro de incentivo con frecuencia.
Tos y Respiración Profunda
La tos y la respiración profunda es una técnica de respiración similar a la espirometría de incentivo pero no se requiere ningún dispositivo. Se alienta al paciente a tomar respiraciones profundas y lentas y luego exhalar lentamente. Después de cada serie de respiraciones, el paciente debe toser. Esta técnica se repite de 3 a 5 veces cada hora.
Técnica de Huffing
La técnica del resopado es útil para enseñar a los pacientes que tienen dificultad para toser. Enséñele al paciente a inhalar con una respiración de tamaño mediano y luego hacer un sonido como “ja” para sacar el aire rápidamente con la boca ligeramente abierta.
Terapia PEP Vibratoria
La terapia de presión espiratoria positiva vibratoria (PEP) utiliza dispositivos portátiles como válvulas de aleteo o dispositivos Acapella para pacientes que necesitan asistencia para limpiar la mucosidad de sus vías respiratorias. Estos dispositivos requieren receta médica y se utilizan en colaboración con un terapeuta respiratorio o proveedor de atención médica avanzada. Para usar la terapia PEP vibratoria, el paciente debe sentarse, respirar profundamente y soplar en el dispositivo. Una válvula de aleteo dentro del dispositivo crea vibraciones que ayudan a romper el moco para que el paciente pueda toser y escupirlo. Adicionalmente, se crea una pequeña cantidad de presión positiva al final de la espiración (PEEP) en las vías respiratorias que ayuda a mantenerlas abiertas para que se pueda exhalar más aire. Vea el video complementario a continuación sobre cómo usar el dispositivo de válvula de aleteo.
Vea este video sobre el uso de un dispositivo de válvula de aleteo (Acapella). [17]
- Este trabajo es un derivado de Anatomía y Fisiología de OpenStax y está licenciado bajo CC BY 4.0. Accede de forma gratuita en [1]https://openstax.org/books/anatomy-and-physiology/pages/1-introduction
- “2322_Fig_23.33-a.jpg” de OpenStax está licenciado bajo CC BY 3.0
- Este trabajo es un derivado de Anatomía y Fisiología de OpenStax y está licenciado bajo CC BY 4.0. Accede de forma gratuita en [2]https://openstax.org/books/anatomy-and-physiology/pages/1-introduction
- “2325_Carbon_Dioxide_Transport.jpg” de OpenStax está licenciado bajo CC BY 3.0.
- Este trabajo es un derivado de Anatomía y Fisiología de OpenStax y está licenciado bajo CC BY 4.0. Accede de forma gratuita en [3]https://openstax.org/books/anatomy-and-physiology/pages/1-introduction
- “OxyWatch_C20_Pulse_Oximeter.png” de Thinkpaul está licenciado bajo CC BY-SA 3.0
- Este trabajo es un derivado de StatPearls por Patel, Miao, Yetiskul y Majmundar y está licenciado bajo CC BY 4.0
- Este trabajo es un derivado de StatPearls por Castro y Keenaghan y está licenciado bajo CC BY 4.0
- “Cynosis.JPG” de James Heilman, MD está licenciado bajo CC BY-SA 3.0.
- Este trabajo es un derivado de StatPearls por Patel, Miao, Yetiskul y Majmundar y está licenciado bajo CC BY 4.0
- Este trabajo es un derivado de Procedimientos clínicos para una atención más segura al paciente por el Instituto Tecnológico de Columbia Británica y está licenciado bajo CC BY 4.0
- Este trabajo es un derivado de Procedimientos clínicos para una atención más segura al paciente por el Instituto Tecnológico de Columbia Británica y está licenciado bajo CC BY 4.0
- “v4-460px-Live-With-Chronic-Obstructive-Pulmonary-Disease-Step-8.jpg” por unknown está licenciado bajo CC BY-SA 3.0. Accede de forma gratuita en [4]https://www.wikihow.com/Live-With-Chronic-Obstructive-Pulmonary-Disease
- Este trabajo es un derivado de StatPearls por Nguyen y Duong y está licenciado bajo CC BY 4.0
- “Incentivo Spirometer.png” de BruceBlaus está licenciado bajo CC BY-SA 4.0
- Clínica Cleveland. (2018, 2 de mayo). Espirómetro de incentivo. [5]https://my.clevelandclinic.org/health/articles/4302-incentive-spirometer
- NHS University Hospitals Plymouth Fisioterapia. (2015, 12 de mayo). Acapella. [Video]. YouTube. Todos los derechos reservados. [6]https://youtu.be/XOvonQVCE6Y


