10.3: Evaluación Respiratoria
- Page ID
- 120978
\( \newcommand{\vecs}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\( \newcommand{\vecd}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash {#1}}} \)
\( \newcommand{\dsum}{\displaystyle\sum\limits} \)
\( \newcommand{\dint}{\displaystyle\int\limits} \)
\( \newcommand{\dlim}{\displaystyle\lim\limits} \)
\( \newcommand{\id}{\mathrm{id}}\) \( \newcommand{\Span}{\mathrm{span}}\)
( \newcommand{\kernel}{\mathrm{null}\,}\) \( \newcommand{\range}{\mathrm{range}\,}\)
\( \newcommand{\RealPart}{\mathrm{Re}}\) \( \newcommand{\ImaginaryPart}{\mathrm{Im}}\)
\( \newcommand{\Argument}{\mathrm{Arg}}\) \( \newcommand{\norm}[1]{\| #1 \|}\)
\( \newcommand{\inner}[2]{\langle #1, #2 \rangle}\)
\( \newcommand{\Span}{\mathrm{span}}\)
\( \newcommand{\id}{\mathrm{id}}\)
\( \newcommand{\Span}{\mathrm{span}}\)
\( \newcommand{\kernel}{\mathrm{null}\,}\)
\( \newcommand{\range}{\mathrm{range}\,}\)
\( \newcommand{\RealPart}{\mathrm{Re}}\)
\( \newcommand{\ImaginaryPart}{\mathrm{Im}}\)
\( \newcommand{\Argument}{\mathrm{Arg}}\)
\( \newcommand{\norm}[1]{\| #1 \|}\)
\( \newcommand{\inner}[2]{\langle #1, #2 \rangle}\)
\( \newcommand{\Span}{\mathrm{span}}\) \( \newcommand{\AA}{\unicode[.8,0]{x212B}}\)
\( \newcommand{\vectorA}[1]{\vec{#1}} % arrow\)
\( \newcommand{\vectorAt}[1]{\vec{\text{#1}}} % arrow\)
\( \newcommand{\vectorB}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\( \newcommand{\vectorC}[1]{\textbf{#1}} \)
\( \newcommand{\vectorD}[1]{\overrightarrow{#1}} \)
\( \newcommand{\vectorDt}[1]{\overrightarrow{\text{#1}}} \)
\( \newcommand{\vectE}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash{\mathbf {#1}}}} \)
\( \newcommand{\vecs}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\(\newcommand{\longvect}{\overrightarrow}\)
\( \newcommand{\vecd}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash {#1}}} \)
\(\newcommand{\avec}{\mathbf a}\) \(\newcommand{\bvec}{\mathbf b}\) \(\newcommand{\cvec}{\mathbf c}\) \(\newcommand{\dvec}{\mathbf d}\) \(\newcommand{\dtil}{\widetilde{\mathbf d}}\) \(\newcommand{\evec}{\mathbf e}\) \(\newcommand{\fvec}{\mathbf f}\) \(\newcommand{\nvec}{\mathbf n}\) \(\newcommand{\pvec}{\mathbf p}\) \(\newcommand{\qvec}{\mathbf q}\) \(\newcommand{\svec}{\mathbf s}\) \(\newcommand{\tvec}{\mathbf t}\) \(\newcommand{\uvec}{\mathbf u}\) \(\newcommand{\vvec}{\mathbf v}\) \(\newcommand{\wvec}{\mathbf w}\) \(\newcommand{\xvec}{\mathbf x}\) \(\newcommand{\yvec}{\mathbf y}\) \(\newcommand{\zvec}{\mathbf z}\) \(\newcommand{\rvec}{\mathbf r}\) \(\newcommand{\mvec}{\mathbf m}\) \(\newcommand{\zerovec}{\mathbf 0}\) \(\newcommand{\onevec}{\mathbf 1}\) \(\newcommand{\real}{\mathbb R}\) \(\newcommand{\twovec}[2]{\left[\begin{array}{r}#1 \\ #2 \end{array}\right]}\) \(\newcommand{\ctwovec}[2]{\left[\begin{array}{c}#1 \\ #2 \end{array}\right]}\) \(\newcommand{\threevec}[3]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \end{array}\right]}\) \(\newcommand{\cthreevec}[3]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \end{array}\right]}\) \(\newcommand{\fourvec}[4]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \\ #4 \end{array}\right]}\) \(\newcommand{\cfourvec}[4]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \\ #4 \end{array}\right]}\) \(\newcommand{\fivevec}[5]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \\ #4 \\ #5 \\ \end{array}\right]}\) \(\newcommand{\cfivevec}[5]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \\ #4 \\ #5 \\ \end{array}\right]}\) \(\newcommand{\mattwo}[4]{\left[\begin{array}{rr}#1 \amp #2 \\ #3 \amp #4 \\ \end{array}\right]}\) \(\newcommand{\laspan}[1]{\text{Span}\{#1\}}\) \(\newcommand{\bcal}{\cal B}\) \(\newcommand{\ccal}{\cal C}\) \(\newcommand{\scal}{\cal S}\) \(\newcommand{\wcal}{\cal W}\) \(\newcommand{\ecal}{\cal E}\) \(\newcommand{\coords}[2]{\left\{#1\right\}_{#2}}\) \(\newcommand{\gray}[1]{\color{gray}{#1}}\) \(\newcommand{\lgray}[1]{\color{lightgray}{#1}}\) \(\newcommand{\rank}{\operatorname{rank}}\) \(\newcommand{\row}{\text{Row}}\) \(\newcommand{\col}{\text{Col}}\) \(\renewcommand{\row}{\text{Row}}\) \(\newcommand{\nul}{\text{Nul}}\) \(\newcommand{\var}{\text{Var}}\) \(\newcommand{\corr}{\text{corr}}\) \(\newcommand{\len}[1]{\left|#1\right|}\) \(\newcommand{\bbar}{\overline{\bvec}}\) \(\newcommand{\bhat}{\widehat{\bvec}}\) \(\newcommand{\bperp}{\bvec^\perp}\) \(\newcommand{\xhat}{\widehat{\xvec}}\) \(\newcommand{\vhat}{\widehat{\vvec}}\) \(\newcommand{\uhat}{\widehat{\uvec}}\) \(\newcommand{\what}{\widehat{\wvec}}\) \(\newcommand{\Sighat}{\widehat{\Sigma}}\) \(\newcommand{\lt}{<}\) \(\newcommand{\gt}{>}\) \(\newcommand{\amp}{&}\) \(\definecolor{fillinmathshade}{gray}{0.9}\)Con una comprensión de las estructuras básicas y funciones primarias del sistema respiratorio, la enfermera recopila datos subjetivos y objetivos para realizar una evaluación respiratoria enfocada.
Valoración subjetiva
Recopilar datos mediante preguntas de entrevista, prestando especial atención a lo que el paciente está reportando. La entrevista debe incluir preguntas sobre cualquier historia actual y pasada de afecciones o enfermedades respiratorias, medicamentos y síntomas reportados. Considere la edad, el género, los antecedentes familiares, la raza, la cultura, los factores ambientales y las prácticas de salud actuales del paciente al recopilar datos subjetivos. La información descubierta durante el proceso de entrevista orienta el examen físico y la posterior educación del paciente. Consulte la Tabla\(\PageIndex{1}\) para ver preguntas de entrevista de muestra para usar durante una evaluación respiratoria enfocada. [1]
Tabla\(\PageIndex{1}\): Preguntas de la entrevista para la evaluación subjetiva del sistema respiratorio
| Preguntas de la entrevista | Seguimiento |
|---|---|
| ¿Alguna vez te han diagnosticado alguna afección respiratoria, como asma, EPOC, neumonía o alergias?
¿Utiliza oxígeno o medidor de flujo pico? ¿Utiliza equipos respiratorios domésticos como CPAP, BiPAP o dispositivos nebulizadores? |
Por favor describa las condiciones y tratamientos. |
| ¿Actualmente estás tomando algún medicamento, hierbas o suplementos para problemas respiratorios? | Por favor, identifique lo que está tomando y el propósito de cada uno. |
| ¿Ha tenido alguna sensación de disnea (disnea)? | Nota: Si la dificultad para respirar es severa o está asociada con dolor torácico, interrumpa la entrevista y obtenga asistencia de emergencia.
¿Tienes dificultad para respirar ahora? En caso afirmativo, por favor califique la dificultad para respirar de 0-10 con “0” siendo ninguno y “10” siendo severo? ¿Algo provoca falta de aliento (como actividad, animales, comida o polvo)? Si la actividad provoca la falta de aliento, ¿cuánto esfuerzo se requiere para provocar la falta de aliento? ¿Cuándo comenzó la falta de aliento? ¿La dificultad para respirar se asocia con dolor o molestias en el pecho? ¿Cuánto dura la falta de aliento? ¿Qué hace que la falta de aliento desaparezca? ¿La dificultad para respirar está relacionada con una posición, como acostarse? ¿Duermes en un sillón reclinable o erguido en la cama? ¿Te despiertas por la noche sintiendo dificultad para respirar? ¿En cuántas almohadas duermes? ¿Cómo afecta la falta de aliento a tus actividades diarias? |
| ¿Tienes tos? | Al toser, ¿sacas algo a colación? ¿De qué color es la flema?
¿Toes algo de sangre (hemoptisis)? ¿Tiene algún síntoma asociado con la tos como fiebre, escalofríos o sudores nocturnos? ¿Cuánto tiempo has tenido la tos? ¿Algo provoca la tos (como actividad, polvo, animales o cambio de posición)? ¿Qué has usado para tratar la tos? ¿Ha sido efectivo? |
| ¿Fumas o vapeas? | ¿Qué productos fuma/vapea? Si se fuman cigarrillos, ¿cuántos paquetes al día fuma?
¿Cuánto tiempo has fumado/vapeado? ¿Alguna vez has intentado dejar de fumar/vapear? ¿Qué estrategias te dieron el mejor éxito? ¿Te interesa dejar de fumar/vapear? Si el paciente está listo para dejar de fumar, las cinco intervenciones exitosas son las “5 A's”: Preguntar, Asesorar, Evaluar, Asistir y Organizar. Pregunta — Identificar y documentar el estado de tabaquismo de cada paciente en cada visita. Asesorar — De manera clara, fuerte y personalizada, instar a cada usuario a dejar de fumar. Evaluar — ¿El usuario está dispuesto a hacer un intento de dejar de fumar en este momento? Ayudar — Para el paciente dispuesto a hacer un intento de dejar de fumar, use asesoramiento y farmacoterapia para ayudarlo a dejar de fumar. Organizar — Programar contacto de seguimiento, en persona o por teléfono, preferiblemente dentro de la primera semana posterior a la fecha de dejar de fumar. [2] |
Consideraciones sobre la vida útil
Dependiendo de la edad y capacidad del niño, los datos subjetivos también pueden necesitar ser recuperados de uno de los padres y/o tutores legales.
Pediátrico
- ¿Su hijo está actualizado con las vacunas recomendadas?
- ¿Su hijo experimenta algún síntoma de resfriado (como secreción nasal, tos o congestión nasal)?
- ¿Cómo es el apetito de su hijo? ¿Hay alguna disminución o cambio recientemente en el apetito o en los pañales mojados?
- ¿Su hijo tiene algún historial de hospitalización relacionado con una enfermedad respiratoria?
- ¿Su hijo tenía algún historial de infecciones frecuentes del oído cuando era lactante?
Adulto mayor
- ¿Has notado un cambio en tu respiración?
- ¿Te falta aliento con actividades que antes no realizabas?
- ¿Puedes describir tu nivel de energía? ¿Hay algún cambio con respecto al anterior?
Evaluación objetiva
Una evaluación objetiva respiratoria enfocada incluye interpretación de signos vitales; inspección del patrón respiratorio del paciente, color de la piel y estado respiratorio; palpación para identificar anomalías; y auscultación de sonidos pulmonares usando un estetoscopio. Para obtener más información sobre la interpretación de los signos vitales, consulte el capítulo “Estudio general”. El enfermero debe tener una comprensión de lo que se espera para la edad, género, desarrollo, raza, cultura, factores ambientales y condición de salud actual del paciente para determinar el significado de los datos que se están recolectando.
Evaluar Signos Vitales
Los signos vitales pueden ser tomados por la enfermera o delegados a personal asistencial sin licencia como un auxiliar de enfermería o asistente médico. Evaluar las lecturas de frecuencia respiratoria y oximetría de pulso para verificar que el paciente está estable antes de proceder al examen físico. El rango normal de una frecuencia respiratoria para un adulto es de 12-20 respiraciones por minuto en reposo, y el rango normal para la saturación de oxígeno de la sangre es 94— 98% (SpO2) [3]. La bradicnea es inferior a 12 respiraciones por minuto, y la taquipnea es mayor a 20 respiraciones por minuto.
Como regla general, las frecuencias respiratorias fuera del rango normal o los niveles de saturación de oxígeno inferiores al 95% indican que la respiración o ventilación está comprometida y requiere seguimiento. Existen procesos patológicos, como la enfermedad pulmonar obstructiva crónica (EPOC), donde los pacientes presentan consistentemente saturaciones de oxígeno por debajo de lo normal; por lo tanto, se deben identificar tendencias y desviaciones de los valores normales basales del paciente. Un cambio en la frecuencia respiratoria es un signo temprano de deterioro en un paciente, y no reconocer tal cambio puede resultar en malos resultados. Para mayor información sobre la obtención e interpretación de los signos vitales, consulte el capítulo “Estudio General”.
Inspección
La inspección durante una evaluación respiratoria enfocada incluye la observación del nivel de conciencia, frecuencia respiratoria, patrón y esfuerzo, color de la piel, configuración torácica y simetría de expansión.
- Evaluar el nivel de conciencia. El paciente debe estar alerta y cooperativo. La hipoxemia (niveles bajos de oxígeno en la sangre) o hipercapnia (niveles altos de dióxido de carbono en la sangre) pueden causar una disminución del nivel de conciencia, irritabilidad, ansiedad, inquietud o confusión.
- Obtener la frecuencia respiratoria a lo largo de un minuto completo. El rango normal para la frecuencia respiratoria de un adulto es de 12-20 respiraciones por minuto.
- Observe el patrón de respiración, incluyendo el ritmo, el esfuerzo y el uso de los músculos accesorios. El esfuerzo respiratorio debe ser no laborado y en un ritmo regular. Observe la profundidad de la respiración y observe si la respiración es superficial o profunda. Respiración de labios fruncidos, ensanchamiento nasal, respiración audible, retracciones intercostales, ansiedad y uso de músculos accesorios son signos de dificultad respiratoria. La inspiración debe durar la mitad del tiempo de caducidad a menos que el paciente esté activo, en cuyo caso la relación inspiración-espiración aumenta a 1:1.
- Observar patrón de caducidad y posición del paciente. Los pacientes que experimentan dificultad para expulsar aire, como los que tienen enfisema, pueden tener ciclos de caducidad prolongados. Algunos pacientes pueden experimentar dificultad para respirar específicamente cuando están acostados. Este síntoma se conoce como ortopnea. Adicionalmente, los pacientes que están experimentando dificultad respiratoria significativa pueden experimentar mayor alivio mientras están en posición de “trípode”. Esto se puede lograr haciendo que el paciente se siente al costado de la cama con las piernas colgando hacia el piso. Luego, el paciente puede apoyar sus brazos sobre una mesa sobre cama para permitir la máxima expansión pulmonar. Esta posición imita la misma posición que podrías tomar al final de correr una carrera cuando te inclinas y colocas las manos sobre tus rodillas para “recuperar el aliento”.
- Observe el color del paciente en sus labios, cara, manos y pies. Los pacientes con tonos claros de piel deben ser de color rosa. Para aquellos con tonos de piel más oscuros, evalúe la palidez en las palmas, las conjuntivas o la cara interna del labio inferior. La cianosis es una decoloración azulada de la piel, labios y lechos ungueales, lo que puede indicar disminución de la perfusión y oxigenación. La palidez es la pérdida de color, o palidez de la piel o membranas mucosas y generalmente el resultado de una disminución del flujo sanguíneo, oxigenación o disminución del número de glóbulos rojos.
- Inspeccione el cofre en busca de simetría y configuración. La tráquea debe ser de línea media, y las clavículas deben ser simétricas. Ver Figura
\(\PageIndex{1}\)[4] for visual landmarks when inspecting the thorax anteriorly, posteriorly, and laterally. Note the location of the ribs, sternum, clavicle, and scapula, as well as the underlying lobes of the lungs.
- Chest movement should be symmetrical on inspiration and expiration.
- Observe the anterior-posterior diameter of the patient’s chest and compare to the transverse diameter. The expected anteroposterior-transverse ratio should be 1:2. A patient with a 1:1 ratio is described as barrel-chested. This ratio is often seen in patients with chronic obstructive pulmonary disease due to hyperinflation of the lungs. See Figure \(\PageIndex{2}\)[5] for an image of a patient with a barrel chest.
- Older patients may have changes in their anatomy, such as kyphosis, an outward curvature of the spine.
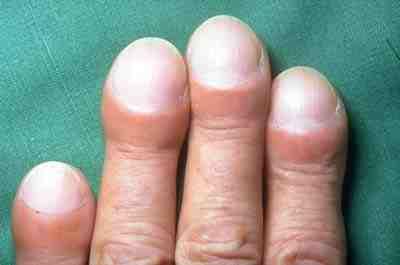
- Inspect the fingers for clubbing if the patient has a history of chronic respiratory disease. Clubbing is a bulbous enlargement of the tips of the fingers due to chronic hypoxia. See Figure \(\PageIndex{3}\)[6] for an image of clubbing.


Palpation
- Palpation of the chest may be performed to investigate for areas of abnormality related to injury or procedural complications. For example, if a patient has a chest tube or has recently had one removed, the nurse may palpate near the tube insertion site to assess for areas of air leak or crepitus. Crepitus feels like a popping or crackling sensation when the skin is palpated and is a sign of air trapped under the subcutaneous tissues. If palpating the chest, use light pressure with the fingertips to examine the anterior and posterior chest wall. Chest palpation may be performed to assess specifically for growths, masses, crepitus, pain, or tenderness.
- Confirm symmetric chest expansion by placing your hands on the anterior or posterior chest at the same level, with thumbs over the sternum anteriorly or the spine posteriorly. As the patient inhales, your thumbs should move apart symmetrically. Unequal expansion can occur with pneumonia, thoracic trauma, such as fractured ribs, or pneumothorax.
Auscultation
Using the diaphragm of the stethoscope, listen to the movement of air through the airways during inspiration and expiration. Instruct the patient to take deep breaths through their mouth. Listen through the entire respiratory cycle because different sounds may be heard on inspiration and expiration. As you move across the different lung fields, the sounds produced by airflow vary depending on the area you are auscultating because the size of the airways change.
Listen to normal breath sounds on inspiration and expiration.
Query \(\PageIndex{1}\)
Correct placement of the stethoscope during auscultation of lung sounds is important to obtain a quality assessment. The stethoscope should not be performed over clothes or hair because these may create inaccurate sounds from friction. The best position to listen to lung sounds is with the patient sitting upright; however, if the patient is acutely ill or unable to sit upright, turn them side to side in a lying position. Avoid listening over bones, such as the scapulae or clavicles or over the female breasts to ensure you are hearing adequate sound transmission. Listen to sounds from side to side rather than down one side and then down the other side. This side-to-side pattern allows you to compare sounds in symmetrical lung fields. See Figures \(\PageIndex{4}\)[7] and \(\PageIndex{5}\)[8] for landmarks of stethoscope placement over the anterior and posterior chest wall.


Al evaluar a los pacientes que están experimentando dificultad para respirar (o fatiga fácilmente), puede ser útil comenzar la auscultación en las bases y progresar hacia arriba a otros campos pulmonares según lo tolera el paciente. Esto asegura que la evaluación de los lóbulos inferiores vulnerables se logre antes de la fatiga del paciente.
Sonidos de respiración esperados
Es importante en la auscultación tener conciencia de los sonidos respiratorios esperados en diversas localizaciones anatómicas.
- Los sonidos de la respiración bronquial se escuchan sobre la tráquea y la laringe y son agudos y fuertes.
- Los sonidos broncovesiculares son de tono medio y se escuchan sobre los bronquios mayores.
- Los sonidos vesiculares respiratorios se escuchan sobre las superficies pulmonares, son de tono más bajo y a menudo se describen como sonidos suaves y susurrantes.
Sonidos Pulmonares Adventicios
Los sonidos pulmonares adventicios son sonidos que se escuchan además de los sonidos respiratorios normales. Con mayor frecuencia indican un problema o enfermedad de las vías respiratorias, como acumulación de moco o líquidos en las vías respiratorias, obstrucción, inflamación o infección. Estos sonidos incluyen rales/crujidos, ronchi/sibilancias, estridor y frotamiento pleural:
- Los crujidos finos, también llamados estertores, son sonidos de estallido o crepitante que se escuchan en la inspiración que ocurren en asociación con afecciones que hacen que se acumule líquido dentro de los espacios alveolares e intersticiales, como insuficiencia cardíaca o neumonía. El sonido es similar al que se produce al frotar mechones de cabello juntos cerca de tu oído.
Escucha crujidos finos:
Consulta\(\PageIndex{2}\)
- Las sibilancias son ruidos de tipo silbido producidos durante la espiración (y a veces la inspiración) cuando el aire es forzado a través de las vías respiratorias estrechadas por bronconstricción o edema mucoso asociado. Por ejemplo, los pacientes con asma suelen tener sibilancias.
Escucha sibilancias:
Consulta\(\PageIndex{3}\)
- El estridor se escucha solo en la inspiración. Se asocia con obstrucción mecánica a nivel de la tráquea/vía aérea superior.
Escucha estridor:
Consulta\(\PageIndex{4}\)
- El frotamiento pleural se puede escuchar ya sea en la inspiración o en la expiración y suena como el frotamiento del cuero. Se escucha un frotamiento pleural cuando hay inflamación de la pleura pulmonar, lo que resulta en fricción a medida que las superficies se frotan entre sí. [9]
Consideraciones sobre la vida útil
Niños
Existen diversas consideraciones de valoración respiratoria que deben anotarse con la valoración de los niños.
- La frecuencia respiratoria en niños menores de 12 meses de edad puede oscilar entre 30 y 60 respiraciones por minuto, dependiendo de si el lactante está dormido o activo.
- Los infantes tienen respiración irregular o periódica del recién nacido en las primeras semanas de vida; por lo tanto, es importante contar las respiraciones por un minuto completo. Durante este tiempo, es posible que note periodos de apnea que duran hasta 10 segundos. Esto no es anormal a menos que el bebé esté mostrando otros signos de angustia. Los signos de dificultad respiratoria en bebés y niños incluyen ensanchamiento nasal y retracciones esternales o intercostales.
- Hasta los tres meses de edad, los bebés son considerados “obligados” respiradores nasales, lo que significa que su respiración es principalmente a través de la nariz.
- La relación anteroposterior-transversal es típicamente 1:1 hasta que los músculos torácicos están completamente desarrollados alrededor de los seis años de edad.
Adultos Mayores
A medida que la persona adulta envejece, el cartílago y el soporte muscular del tórax se debilitan y se vuelven menos flexibles, lo que resulta en una disminución en la expansión torácica. Los adultos mayores también pueden tener músculos respiratorios debilitados y la respiración puede volverse más superficial. La relación anteroposterior-transversal puede ser 1:1 si existe una curvatura significativa de la columna (cifosis).
Percusión
La percusión es una técnica avanzada de evaluación respiratoria que es utilizada por enfermeras de práctica avanzada y otros proveedores de atención médica para recopilar datos adicionales en el tejido pulmonar subyacente. Al golpear los dedos de una mano sobre los dedos de la otra mano, se produce un sonido sobre los campos pulmonares que ayuda a determinar si hay líquido presente. Se escuchan sonidos apagados con áreas de alta densidad, como neumonía o atelectasia, mientras que en el tejido pulmonar normal se escuchan sonidos claros, agudos y huecos.
- Debido a que los bebés respiran principalmente por la nariz, la congestión nasal puede limitar la cantidad de aire que ingresa a los pulmones.
- Intentar evaluar la frecuencia respiratoria de un lactante mientras el lactante está en reposo y contenido en lugar de cuando el lactante está llorando. Contar las respiraciones observando los movimientos respiratorios abdominales puede ser más fácil para la enfermera novata que contar los sonidos respiratorios, ya que puede ser difícil diferenciar los sonidos pulmonares y cardíacos al auscultar recién nacidos.
- La auscultación de los pulmones durante el llanto no es un problema. Mejorará los sonidos respiratorios.
- El paciente mayor puede tener un debilitamiento de los músculos que apoyan la respiración y la respiración. Por lo tanto, el paciente puede reportar cansancio fácilmente durante la evaluación al tomar respiraciones profundas. Romper la evaluación escuchando los sonidos pulmonares anteriores y luego los sonidos cardíacos y permitiendo que el paciente descanse antes de escuchar los sonidos pulmonares posteriores.
- Los pacientes con EPOC terminal pueden tener sonidos pulmonares disminuidos debido a la disminución del movimiento del aire. Este hallazgo de evaluación anormal puede ser la línea base del paciente o normal y también puede incluir sibilancias y crepitaciones finas como resultado de exceso de secreciones crónicas y/o broncoconstricción. [10], [11]
Hallazgos esperados versus inesperados
Ver Tabla
\(\PageIndex{2}\) for a comparison of expected versus unexpected findings when assessing the respiratory system.[12]Table \(\PageIndex{2}\): Expected Versus Unexpected Respiratory Assessment Findings
| Assessment | Expected Findings | Unexpected Findings (Document and notify provider if a new finding*) |
|---|---|---|
| Inspection | Work of breathing effortless
Regular breathing pattern Respiratory rate within normal range for age Chest expansion symmetrical Absence of cyanosis or pallor Absence of accessory muscle use, retractions, and/or nasal flaring Anteroposterior: transverse diameter ratio 1:2 |
Labored breathing
Irregular rhythm Increased or decreased respiratory rate Accessory muscle use, pursed-lip breathing, nasal flaring (infants), and/or retractions Presence of cyanosis or pallor Asymmetrical chest expansion Clubbing of fingernails |
| Palpation | No pain or tenderness with palpation. Skin warm and dry; no crepitus or masses | Pain or tenderness with palpation, crepitus, palpable masses, or lumps |
| Percussion | Clear, low-pitched, hollow sound in normal lung tissue | Dull sounds heard with high-density areas, such as pneumonia or atelectasis |
| Auscultation | Bronchovesicular and vesicular sounds heard over appropriate areas
Absence of adventitious lung sounds |
Diminished lung sounds
Adventitious lung sounds, such as fine crackles/rales, wheezing, stridor, or pleural rub |
| *CRITICAL CONDITIONS to report immediately | Decreased oxygen saturation <92%[13]
Pain Worsening dyspnea Decreased level of consciousness, restlessness, anxiousness, and/or irritability |
Query \(\PageIndex{5}\)
- This work is a derivative of Clinical Procedures for Safer Patient Care by British Columbia Institute of Technology and is licensed under CC BY 4.0↵
- Massey, D., & Meredith, T. (2011). Respiratory assessment 1: Why do it and how to do it? British Journal of Cardiac Nursing, 5(11), 537–541. https://doi.org/10.12968/bjca.2010.5.11.79634↵
- This work is a derivative of Nursing Pharmacology by Open RN licensed under CC BY 4.0↵
- "Anterior_Chest_Lines.png," "Posterior_Chest_Lines.png," and "Lateral_Chest_Lines.png" by Meredith Pomietlo for Chippewa Valley Technical College are licensed under CC BY 4.0 ↵
- “Normal A-P Chest Image.jpg" and "Barrel Chest.jpg" by Meredith Pomietlo for Chippewa Valley Technical College are licensed under CC BY 4.0↵
- “Clubbing of fingers in IPF.jpg” by IPFeditor is licensed under CC BY-SA 3.0↵
- "Anterior Respiratory Auscultation Pattern.png" by Meredith Pomietlo for Chippewa Valley Technical College is licensed under CC BY 4.0↵
- "Posterior Respiratory Auscultation Pattern.png" by Meredith Pomietlo for Chippewa Valley Technical College is licensed under CC BY 4.0↵
- This work is a derivative of Clinical Procedures for Safer Patient Care by British Columbia Institute of Technologyand is licensed under CC BY 4.0↵
- This work is a derivative of Clinical Procedures for Safer Patient Care by British Columbia Institute of Technology and is licensed under CC BY 4.0↵
- Honig, E. (1990). An overview of the pulmonary system. In Walker, H. K., Hall, W. D., Hurst, J. W. (Eds.), Clinical methods: The history, physical, and laboratory examinations (3rd ed.). Butterworths. www.ncbi.nlm.nih.gov/books/NBK356/↵
- This work is a derivative of Clinical Procedures for Safer Patient Care by British Columbia Institute of Technology and is licensed under CC BY 4.0↵
- Hill, B., & Annesley, S. H. (2020). Monitoring respiratory rate in adults. British Journal of Nursing, 29(1), 12–16. doi.org/10.12968/bjon.2020.29.1.12↵


