27.1: Anatomía y Fisiología del Sistema Reproductivo Masculino
- Page ID
- 122745
Objetivos de aprendizaje
- Describir la estructura y función de los órganos del sistema reproductor masculino
- Describir la estructura y función del espermatozoide
- Explicar los eventos durante la espermatogénesis que producen espermatozoides haploides a partir de células diploides
- Identificar la importancia de la testosterona en la función reproductiva masculina
Único por su papel en la reproducción humana, un gameto es una célula sexual especializada que porta 23 cromosomas, la mitad del número en las células del cuerpo. En la fecundación, los cromosomas en un gameto masculino, llamados espermatozoides (o espermatozoides), se combinan con los cromosomas en un gameto femenino, llamado ovocito. La función del sistema reproductor masculino (Figura\(\PageIndex{1}\)) es producir espermatozoides y transferirlos al tracto reproductivo femenino. Los testículos pareados son un componente crucial en este proceso, ya que producen tanto espermatozoides como andrógenos, las hormonas que apoyan la fisiología reproductiva masculina. En los humanos, el andrógeno masculino más importante es la testosterona. Varios órganos y conductos accesorios ayudan al proceso de maduración de los espermatozoides y transportan los espermatozoides y otros componentes seminales al pene, que entrega esperma al tracto reproductor femenino. En esta sección, examinamos cada una de estas diferentes estructuras, y discutimos el proceso de producción y transporte de esperma.
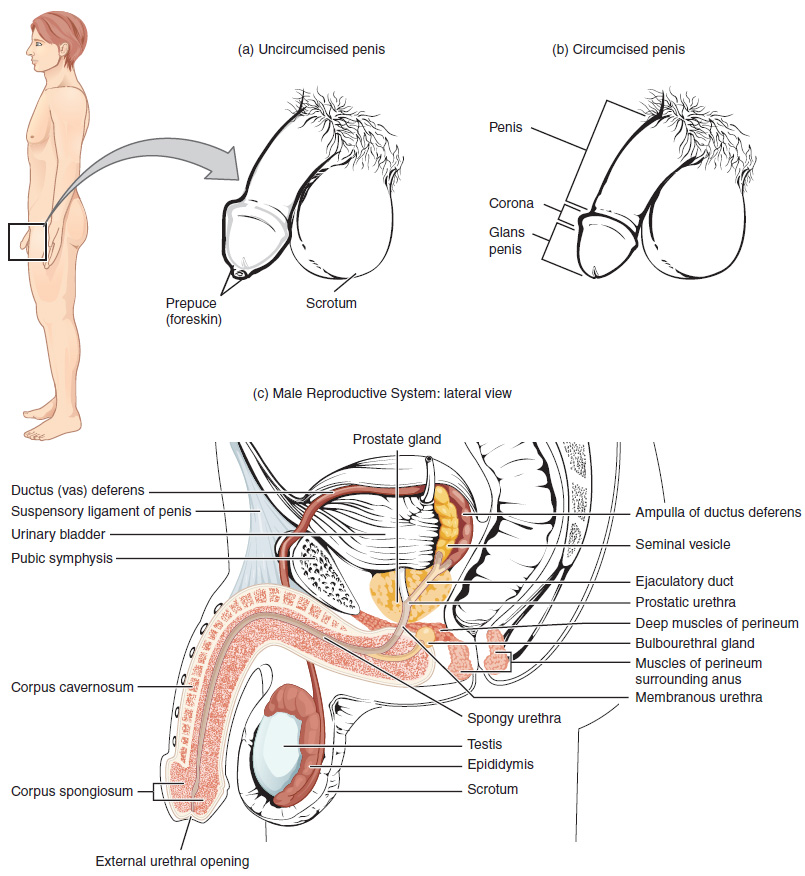
Escroto
Los testículos se encuentran en un saco muscular cubierto de piel, altamente pigmentado, llamado escroto que se extiende desde el cuerpo detrás del pene (ver Figura\(\PageIndex{1}\)). Esta ubicación es importante en la producción de esperma, que ocurre dentro de los testículos, y procede de manera más eficiente cuando los testículos se mantienen entre 2 y 4°C por debajo de la temperatura corporal central.
El músculo dartos forma la capa muscular subcutánea del escroto (Figura\(\PageIndex{2}\)). Continúa internamente formando el tabique escrotal, una pared que divide el escroto en dos compartimentos, cada uno de los cuales aloja un testículo. Descendiendo del músculo oblicuo interno de la pared abdominal se encuentran los dos músculos cremaster, que cubren cada testículo como una red muscular. Al contraerse simultáneamente, los músculos dartos y cremáster pueden elevar los testículos en clima frío (o agua), acercando los testículos al cuerpo y disminuyendo la superficie del escroto para retener el calor. Alternativamente, a medida que aumenta la temperatura ambiental, el escroto se relaja, moviendo los testículos más lejos del núcleo corporal y aumentando la superficie escrotal, lo que promueve la pérdida de calor. Externamente, el escroto presenta un engrosamiento medial elevado en la superficie llamada raphae.
Testículos
Los testículos (singular = testículo) son las gónadas masculinas, es decir, los órganos reproductores masculinos. Producen esperma y andrógenos, como la testosterona, y son activos a lo largo de la vida reproductiva del macho.
Óvalos pareados, los testículos tienen cada uno aproximadamente de 4 a 5 cm de longitud y se alojan dentro del escroto (ver Figura\(\PageIndex{2}\)). Están rodeados por dos capas distintas de tejido conectivo protector (Figura\(\PageIndex{3}\)). La túnica vaginal externa es una membrana serosa que tiene tanto una capa parietal como una fina visceral. Debajo de la túnica vaginalis se encuentra la túnica albuginea, una capa dura, blanca y densa de tejido conectivo que cubre el testículo mismo. La túnica albuginea no solo cubre el exterior del testículo, sino que invgina para formar septos que dividen los testículos en 300 a 400 estructuras llamadas lóbulos. Dentro de los lóbulos, los espermatozoides se desarrollan en estructuras llamadas túbulos seminíferos. Durante el séptimo mes del periodo de desarrollo de un feto masculino, cada testículo se mueve a través de la musculatura abdominal para descender a la cavidad escrotal. A esto se le llama el “descenso de los testículos”. Criptorquidia es el término clínico utilizado cuando uno o ambos testículos no logran descender al escroto antes del nacimiento.
Los túbulos seminíferos fuertemente enrollados forman el grueso de cada testículo. Se componen de espermatozoides en desarrollo que rodean un lumen, el centro hueco del túbulo, donde los espermatozoides formados son liberados al sistema de conductos del testículo. Específicamente, desde los lúmenes de los túbulos seminíferos, los espermatozoides se mueven hacia los túbulos rectos (o túbulos rectos), y de ahí a una fina malla de túbulos llamada testículos rete. Los espermatozoides abandonan los testículos rete, y el testículo mismo, a través de los 15 a 20 ductos eferentes que atraviesan la túnica albuginea.
Dentro de los túbulos seminíferos hay seis tipos celulares diferentes. Estos incluyen células de soporte llamadas células sustentacular, así como cinco tipos de células espermáticas en desarrollo llamadas células germinales. El desarrollo de las células germinales avanza desde la membrana basal, en el perímetro del túbulo, hacia la luz. Veamos más de cerca estos tipos de células.
Células Sertoli
Alrededor de todas las etapas de los espermatozoides en desarrollo hay células de Sertoli alargadas y ramificadas. Las células de Sertoli son un tipo de célula de soporte llamada célula sustentacular, o sustenocito, que se encuentran típicamente en el tejido epitelial. Las células de Sertoli secretan moléculas de señalización que promueven la producción de esperma y pueden controlar si las células germinales viven o mueren. Se extienden físicamente alrededor de las células germinales desde la membrana basal periférica de los túbulos seminíferos hasta la luz. Las uniones estrechas entre estas células sustentáculas crean la barrera sangre-testículo, que evita que las sustancias transmitidas por la sangre lleguen a las células germinales y, al mismo tiempo, evita que los antígenos de superficie en las células germinales en desarrollo escapen al torrente sanguíneo y provoquen una respuesta autoinmune.
Células Germinales
Las células menos maduras, la espermatogonia (singular = espermatogonio), recubren la membrana basal dentro del túbulo. La espermatogonia son las células madre de los testículos, lo que significa que aún son capaces de diferenciarse en una variedad de diferentes tipos de células a lo largo de la edad adulta. La espermatogonia se divide para producir espermatocitos primarios y secundarios, luego espermátidas, que finalmente producen espermatozoides formados. El proceso que comienza con la espermatogonia y concluye con la producción de espermatozoides se llama espermatogénesis.
Espermatogénesis
Como se acaba de señalar, la espermatogénesis ocurre en los túbulos seminíferos que forman el grueso de cada testículo (ver Figura\(\PageIndex{3}\)). El proceso comienza en la pubertad, después de lo cual los espermatozoides se producen constantemente a lo largo de la vida de un hombre. Un ciclo de producción, desde la espermatogonia hasta los espermatozoides formados, dura aproximadamente 64 días. Un nuevo ciclo comienza aproximadamente cada 16 días, aunque este tiempo no es sincrónico a través de los túbulos seminíferos. Los recuentos de espermatozoides, el número total de espermatozoides que produce un hombre, disminuyen lentamente después de los 35 años, y algunos estudios sugieren que fumar puede reducir el recuento de espermatozoides independientemente de la edad.
El proceso de espermatogénesis comienza con la mitosis de la espermatogonia diploide (Figura\(\PageIndex{4}\)). Debido a que estas células son diploides (2 n), cada una tiene una copia completa del material genético del padre, o 46 cromosomas. Sin embargo, los gametos maduros son haploides (1 n), contienen 23 cromosomas, lo que significa que las células hijas de espermatogonia deben someterse a una segunda división celular a través del proceso de meiosis.
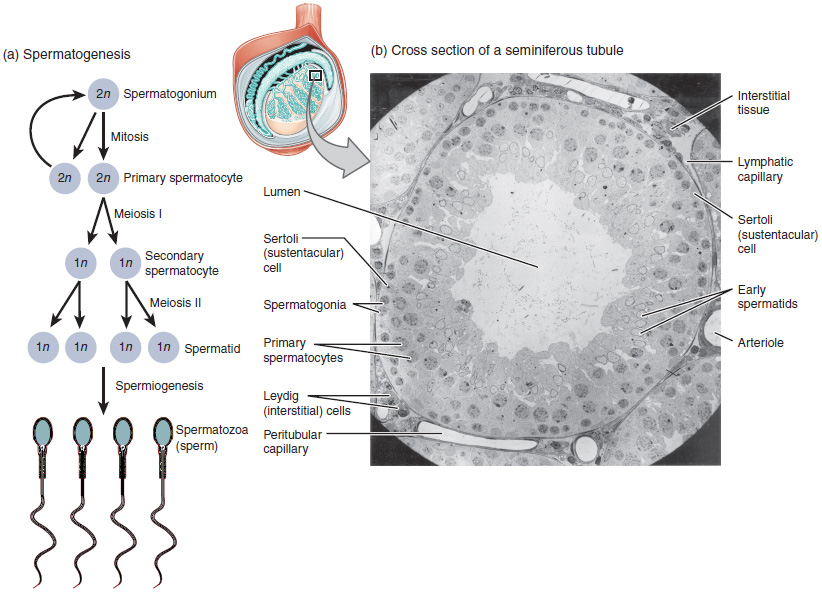
Dos células diploides idénticas son el resultado de la mitosis espermatogónica. Una de estas células sigue siendo espermatogonio, y la otra se convierte en espermatocito primario, la siguiente etapa en el proceso de espermatogénesis. Al igual que en la mitosis, el ADN se replica en un espermatocito primario, y la célula se somete a división celular para producir dos células con cromosomas idénticos. Cada uno de estos es un espermatocito secundario. Ahora se produce una segunda ronda de división celular en ambos espermatocitos secundarios, separando los pares de cromosomas. Esta segunda división meiótica da como resultado un total de cuatro células con sólo la mitad del número de cromosomas. Cada una de estas nuevas células es una espermátida. Aunque haploides, las espermátidas tempranas se ven muy similares a las células en las primeras etapas de la espermatogénesis, con forma redonda, núcleo central y gran cantidad de citoplasma. Un proceso llamado espermiogénesis transforma estas espermátidas tempranas, reduciendo el citoplasma, e iniciando la formación de las partes de un verdadero esperma. La quinta etapa de formación de células germinales —espermatozoides, o espermatozoides formados— es el resultado final de este proceso, que ocurre en la porción del túbulo más cercana a la luz. Finalmente, los espermatozoides se liberan en el lumen y se mueven a lo largo de una serie de conductos en el testículo hacia una estructura llamada epidídimo para el siguiente paso de maduración espermática.
Estructura del Esperma Formado
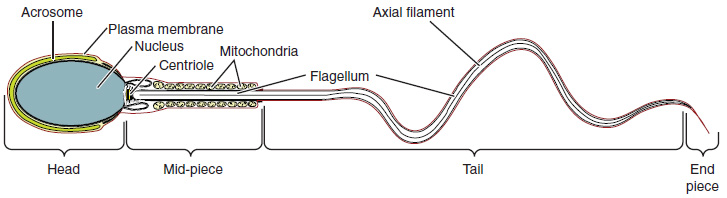
Los espermatozoides son más pequeños que la mayoría de las células del cuerpo; de hecho, el volumen de un espermatozoide es 85,000 veces menor que el del gameto femenino. Cada día se producen aproximadamente de 100 a 300 millones de espermatozoides, mientras que las mujeres suelen ovular solo un ovocito al mes como es cierto para la mayoría de las células del cuerpo, la estructura de los espermatozoides habla de su función. Los espermatozoides tienen una región distintiva de la cabeza, la pieza media y la cola (Figura\(\PageIndex{5}\)). La cabeza del esperma contiene el núcleo haploide extremadamente compacto con muy poco citoplasma. Estas cualidades contribuyen al pequeño tamaño general de los espermatozoides (la cabeza tiene solo 5 μ m de largo). Una estructura llamada acrosoma cubre la mayor parte de la cabeza del espermatozoide como una “tapa” que está llena de enzimas lisosómicas importantes para preparar los espermatozoides para participar en la fertilización. Las mitocondrias apretadas llenan la parte media del esperma. El ATP producido por estas mitocondrias alimentará el flagelo, que se extiende desde el cuello y la pieza media a través de la cola del esperma, lo que le permite mover todo el espermatozoide. La hebra central del flagelo, el filamento axial, se forma a partir de un centríolo dentro del espermatozoide en maduración durante las etapas finales de la espermatogénesis.
Transporte de Esperma
Para fertilizar un óvulo, los espermatozoides deben trasladarse desde los túbulos seminíferos en los testículos, a través del epidídimo y, más tarde durante la eyaculación, a lo largo del pene y hacia el tracto reproductor femenino.
Papel del Epidídimo
Desde el lumen de los túbulos seminíferos, los espermatozoides inmóviles son rodeados de líquido testicular y trasladados al epidídimo (plural = epidídimidas), un tubo enrollado unido al testículo donde los espermatozoides recién formados continúan madurando (ver Figura\(\PageIndex{3}\)). Aunque el epidídimo no ocupa mucho espacio en su estado fuertemente enrollado, tendría aproximadamente 6 m (20 pies) de largo si se endereza. Se tarda un promedio de 12 días para que los espermatozoides se muevan a través de las bobinas del epidídimo, siendo el tiempo de tránsito más corto registrado en humanos un día. Los espermatozoides ingresan a la cabeza del epidídimo y se mueven predominantemente por la contracción de los músculos lisos que recubren los tubos epididimales. A medida que se mueven a lo largo del epidídimo, los espermatozoides maduran aún más y adquieren la capacidad de moverse bajo su propio poder. Una vez dentro del tracto reproductor femenino, utilizarán esta capacidad para moverse independientemente hacia el óvulo no fertilizado. Los espermatozoides más maduros se almacenan luego en la cola del epidídimo (la sección final) hasta que ocurre la eyaculación.
Sistema de Conductos
Durante la eyaculación, los espermatozoides salen de la cola del epidídimo y son empujados por la contracción del músculo liso hacia el conducto deferente (también llamado conducto deferente). El conducto deferente es un tubo grueso y muscular que se agrupa dentro del escroto con tejido conectivo, vasos sanguíneos y nervios en una estructura llamada cordón espermático (ver Figura\(\PageIndex{1}\) y Figura\(\PageIndex{2}\)). Debido a que el conducto deferente es físicamente accesible dentro del escroto, la esterilización quirúrgica para interrumpir la entrega de esperma se puede realizar cortando y sellando una pequeña sección del conducto deferente. Este procedimiento se llama vasectomía, y es una forma efectiva de control de la natalidad masculina. Si bien es posible revertir una vasectomía, los médicos consideran que el procedimiento es permanente, y aconsejan a los hombres que se sometan a él solo si están seguros de que ya no desean engendrar hijos.
Vasectomía
Mira este video para aprender sobre una vasectomía. Como se describe en este video, una vasectomía es un procedimiento en el que se extrae una pequeña sección del conducto deferente del escroto. Esto interrumpe el camino que toman los espermatozoides a través del conducto deferente. Si los espermatozoides no salen por los conductos, ya sea porque el hombre se ha sometido a una vasectomía o no ha eyaculado, ¿en qué región del testículo permanecen?
De cada epidídimo, cada conducto deferente se extiende superiormente hacia la cavidad abdominal a través del canal inguinal en la pared abdominal. A partir de aquí, el conducto deferente continúa posteriormente a la cavidad pélvica, terminando posterior a la vejiga donde se dilata en una región llamada ampolla (que significa “matraz”).
Los espermatozoides constituyen sólo el 5 por ciento del volumen final de semen, el líquido espeso y lechoso que eyacula el macho. El grueso del semen es producido por tres glándulas accesorias críticas del sistema reproductor masculino: las vesículas seminales, la próstata y las glándulas bulbouretrales.
Vesículas seminales
A medida que los espermatozoides pasan por la ampolla del conducto deferente en la eyaculación, se mezclan con el líquido de la vesícula seminal asociada (ver Figura\(\PageIndex{1}\)). Las vesículas seminales pareadas son glándulas que aportan aproximadamente el 60 por ciento del volumen de semen. El líquido vesicular seminal contiene grandes cantidades de fructosa, la cual es utilizada por las mitocondrias espermáticas para generar ATP y permitir el movimiento a través del tracto reproductivo femenino.
El líquido, que ahora contiene secreciones tanto espermáticas como de vesículas seminales, se mueve a continuación hacia el conducto eyaculatorio asociado, una estructura corta formada a partir de la ampolla del conducto deferente y el conducto de la vesícula seminal. Los conductos eyaculatorios pareados transportan el líquido seminal a la siguiente estructura, la glándula prostática.
Glándula prostática
Como se muestra en la Figura\(\PageIndex{1}\), la glándula prostática ubicada centralmente se asienta anterior al recto en la base de la vejiga que rodea la uretra prostática (la porción de la uretra que corre dentro de la próstata). Aproximadamente del tamaño de una nuez, la próstata está formada por tejidos tanto musculares como glandulares. Excreta un líquido lechoso alcalino al fluido seminal que pasa, ahora llamado semeno, que es crítico para coagular primero y luego decoagular el semen después de la eyaculación. El engrosamiento temporal del semen ayuda a retenerlo dentro del tracto reproductor femenino, proporcionando tiempo para que los espermatozoides utilicen la fructosa proporcionada por las secreciones de vesículas seminales. Cuando el semen recupera su estado líquido, los espermatozoides pueden pasar más lejos al tracto reproductivo femenino.
La próstata normalmente se duplica en tamaño durante la pubertad. Aproximadamente a los 25 años de edad, poco a poco comienza a agrandarse nuevamente. Este agrandamiento no suele causar problemas; sin embargo, el crecimiento anormal de la próstata, o la hiperplasia prostática benigna (HPB), puede causar constricción de la uretra a medida que pasa por la mitad de la glándula prostática, lo que lleva a una serie de síntomas del tracto urinario inferior, como un impulso frecuente e intenso orinar, un chorro débil, y una sensación de que la vejiga no se ha vaciado por completo. A los 60 años, aproximadamente el 40 por ciento de los hombres tienen algún grado de HPB. A los 80 años, el número de individuos afectados ha saltado hasta el 80 por ciento. Los tratamientos para la HPB intentan aliviar la presión sobre la uretra para que la orina pueda fluir con mayor normalidad. Los síntomas leves a moderados se tratan con medicamentos, mientras que el agrandamiento severo de la próstata se trata mediante cirugía en la que se extrae una porción del tejido prostático.
Otro trastorno común que involucra la próstata es el cáncer de próstata. Según los Centros para el Control y la Prevención de Enfermedades (CDC), el cáncer de próstata es el segundo cáncer más común en los hombres. Sin embargo, algunas formas de cáncer de próstata crecen muy lentamente y, por lo tanto, es posible que nunca requieran tratamiento. Las formas agresivas de cáncer de próstata, por el contrario, implican metástasis a órganos vulnerables como los pulmones y el cerebro. No hay vínculo entre la HPB y el cáncer de próstata, pero los síntomas son similares. El cáncer de próstata se detecta mediante una historia clínica, un análisis de sangre y un examen rectal que permite a los médicos palpar la próstata y verificar si hay masas inusuales. Si se detecta una masa, el diagnóstico de cáncer se confirma mediante biopsia de las células.
Glándulas bulburetrales
La adición final al semen la realizan dos glándulas bulbouretrales (o glándulas de Cowper) que liberan un líquido espeso y salado que lubrica el extremo de la uretra y la vagina, y ayuda a limpiar los residuos de orina de la uretra peneana. El líquido de estas glándulas accesorias se libera después de que el macho se excita sexualmente, y poco antes de la liberación del semen. Por lo tanto, a veces se le llama pre-eyaculado. Es importante señalar que, además de las proteínas lubricantes, es posible que el líquido bulbouretral recoja espermatozoides ya presentes en la uretra, y por lo tanto puede ser capaz de causar embarazo.
Nota
Mira este video para explorar las estructuras del sistema reproductivo masculino y el camino de los espermatozoides, que comienza en los testículos y termina a medida que los espermatozoides salen del pene a través de la uretra. Dónde se depositan los espermatozoides después de que abandonan el conducto eyaculatorio,
El Pene
El pene es el órgano masculino de la cópula (relación sexual). Es flácida por acciones no sexuales, como orinar, y turgente y similar a una barra con excitación sexual. Cuando está erecto, la rigidez del órgano le permite penetrar en la vagina y depositar semen en el tracto reproductivo femenino.
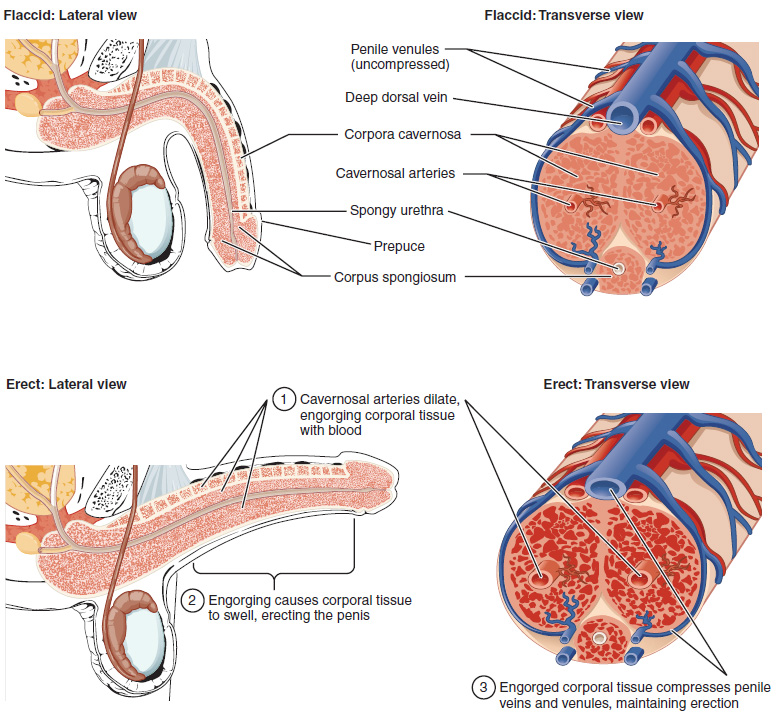
El eje del pene rodea la uretra (Figura\(\PageIndex{6}\)). El eje está compuesto por tres cámaras tipo columna de tejido eréctil que abarcan toda la longitud del eje. Cada una de las dos cámaras laterales más grandes se llama cuerpo cavernoso (plural = cuerpos cavernosos). Juntos, estos conforman la mayor parte del pene. El cuerpo espongioso, que se puede sentir como una cresta elevada en el pene erecto, es una cámara más pequeña que rodea la uretra esponjosa, o peneana. El extremo del pene, llamado glande del pene, tiene una alta concentración de terminaciones nerviosas, resultando en una piel muy sensible que influye en la probabilidad de eyaculación (ver Figura\(\PageIndex{1}\)). La piel del eje se extiende hacia abajo sobre el glande y forma un collar llamado prepucio (o prepucio). El prepucio también contiene una densa concentración de terminaciones nerviosas, y ambos lubrican y protegen la piel sensible del glande del pene. Un procedimiento quirúrgico llamado circuncisión, a menudo realizado por razones religiosas o sociales, elimina el prepucio, típicamente a los pocos días del nacimiento.
Tanto la excitación sexual como el sueño REM (durante el cual ocurre el sueño) pueden inducir una erección. Las erecciones del pene son el resultado de la vasocongestión, o congestión de los tejidos debido a que más sangre arterial fluye hacia el pene de la que sale por las venas. Durante la excitación sexual, se libera óxido nítrico (NO) de las terminaciones nerviosas cercanas a los vasos sanguíneos dentro de los cuerpos cavernosos y espongiosos. La liberación de NO activa una vía de señalización que resulta en la relajación de los músculos lisos que rodean las arterias del pene, provocando que se dilaten. Esta dilatación aumenta la cantidad de sangre que puede ingresar al pene e induce a las células endoteliales en las paredes arteriales del pene a secretar también NO y perpetuar la vasodilatación. El rápido aumento del volumen sanguíneo llena las cámaras eréctiles, y el aumento de la presión de las cámaras llenas comprime las vénulas del pene de pared delgada, impidiendo el drenaje venoso del pene. El resultado de este aumento del flujo sanguíneo al pene y la reducción del retorno de sangre del pene es la erección. Dependiendo de las dimensiones flácidas de un pene, puede aumentar de tamaño ligeramente o mucho durante la erección, con la longitud promedio de un pene erecto midiendo aproximadamente 15 cm.
TRASTORNOS DEL SISTEMA REPRODUCTIVO HOMBRE
La disfunción eréctil (DE) es una afección en la que un hombre tiene dificultades para iniciar o mantener una erección. La prevalencia combinada de DE mínima, moderada y completa es aproximadamente del 40 por ciento en los hombres a los 40 años, y alcanza casi el 70 por ciento a los 70 años de edad. Además del envejecimiento, la DE se asocia con diabetes, enfermedad vascular, trastornos psiquiátricos, trastornos prostáticos, el uso de algunos medicamentos como ciertos antidepresivos, y problemas con los testículos que resultan en bajas concentraciones de testosterona. Estas condiciones físicas y emocionales pueden conducir a interrupciones en la vía de vasodilatación y resultar en una incapacidad para lograr una erección.
Recordemos que la liberación de NO induce la relajación de los músculos lisos que rodean las arterias del pene, conduciendo a la vasodilatación necesaria para lograr una erección. Para revertir el proceso de vasodilatación, una enzima llamada fosfodiesterasa (PDE) degrada un componente clave de la vía de señalización del NO llamada GMPc. Existen varias formas diferentes de esta enzima, y la PDE tipo 5 es el tipo de PDE que se encuentra en los tejidos del pene. Los científicos descubrieron que inhibir la PDE5 aumenta el flujo sanguíneo, y permite que se produzca la vasodilatación del pene.
Las PDE y la vía de señalización de vasodilatación se encuentran en la vasculatura en otras partes del cuerpo. En la década de 1990, se iniciaron ensayos clínicos de un inhibidor de la PDE5 llamado sildenafilo para tratar la hipertensión y la angina de pecho (dolor torácico causado por un flujo sanguíneo deficiente a través del corazón). El ensayo mostró que el medicamento no fue efectivo en el tratamiento de afecciones cardíacas, pero muchos hombres experimentaron erección y priapismo (erección que duró más de 4 horas). Debido a esto, se inició un ensayo clínico para investigar la capacidad del sildenafilo para promover erecciones en hombres que padecían DE. En 1998, la FDA aprobó el medicamento, comercializado como Viagra®. Desde la aprobación del medicamento, el sildenafilo y similares inhibidores de la PDE ahora generan más de mil millones de dólares al año en ventas, y se informa que son efectivos para tratar aproximadamente del 70 al 85 por ciento de los casos de DE. Es importante destacar que los hombres con problemas de salud, especialmente aquellos con enfermedades cardíacas que toman nitratos, deben evitar el Viagra o hablar con su médico para averiguar si son candidatos para el uso de este medicamento, ya que se han reportado muertes para usuarios en riesgo.
Testosterona
La testosterona, un andrógeno, es una hormona esteroide producida por las células de Leydig. El término alternativo para células de Leydig, células intersticiales, refleja su ubicación entre los túbulos seminíferos en los testículos. En los embriones masculinos, la testosterona es secretada por las células de Leydig a la séptima semana de desarrollo, con concentraciones máximas alcanzadas en el segundo trimestre. Esta liberación temprana de testosterona da como resultado la diferenciación anatómica de los órganos sexuales masculinos. En la infancia, las concentraciones de testosterona son bajas. Aumentan durante la pubertad, activando cambios físicos característicos e iniciando la espermatogénesis.
Funciones de la testosterona
La presencia continua de testosterona es necesaria para mantener el sistema reproductivo masculino funcionando correctamente, y las células de Leydig producen aproximadamente 6 a 7 mg de testosterona por día. La esteroidogénesis testicular (la fabricación de andrógenos, incluida la testosterona) da como resultado concentraciones de testosterona que son 100 veces mayores en los testículos que en la circulación. El mantenimiento de estas concentraciones normales de testosterona promueve la espermatogénesis, mientras que los niveles bajos de testosterona pueden llevar a la infertilidad. Además de la secreción intratesticular, la testosterona también se libera en la circulación sistémica y juega un papel importante en el desarrollo muscular, el crecimiento óseo, el desarrollo de características sexuales secundarias y el mantenimiento de la libido (deseo sexual) tanto en hombres como en mujeres. En las hembras, los ovarios secretan pequeñas cantidades de testosterona, aunque la mayoría se convierte en estradiol. Una pequeña cantidad de testosterona también es secretada por las glándulas suprarrenales en ambos sexos.
Control de Testosterona
La regulación de las concentraciones de testosterona en todo el cuerpo es crítica para la función reproductiva masculina. La intrincada interacción entre el sistema endocrino y el sistema reproductivo se muestra en la Figura\(\PageIndex{7}\).
Figura\(\PageIndex{7}\): Regulación de la producción de testosterona. El hipotálamo y la glándula pituitaria regulan la producción de testosterona y las células que ayudan en la espermatogénesis. La GnRH activa la hipófisis anterior para producir LH y FSH, que a su vez estimulan las células de Leydig y las células de Sertoli, respectivamente. El sistema es un bucle de retroalimentación negativa porque los productos finales de la vía, la testosterona y la inhibina, interactúan con la actividad de GnRH para inhibir su propia producción.
La regulación de la producción celular de Leydig de testosterona comienza fuera de los testículos. El hipotálamo y la glándula pituitaria en el cerebro integran señales externas e internas para controlar la síntesis y secreción de testosterona. La regulación comienza en el hipotálamo. La liberación pulsátil de una hormona llamada hormona liberadora de gonadotropina (GnRH) del hipotálamo estimula la liberación endocrina de hormonas de la glándula pituitaria. La unión de GnRH a sus receptores en la glándula pituitaria anterior estimula la liberación de las dos gonadotropinas: la hormona luteinizante (LH) y la hormona folículo estimulante (FSH). Estas dos hormonas son críticas para la función reproductiva tanto en hombres como en mujeres. En los hombres, la FSH se une predominantemente a las células de Sertoli dentro de los túbulos seminíferos para promover la espermatogénesis. La FSH también estimula a las células de Sertoli para producir hormonas llamadas inhibinas, que funcionan inhibiendo la liberación de FSH de la hipófisis, reduciendo así la secreción de testosterona. Estas hormonas polipeptídicas se correlacionan directamente con la función celular de Sertoli y el número de espermatozoides; la inhibina B puede ser utilizada como marcador de actividad espermatogénica. En los hombres, la LH se une a los receptores de las células de Leydig en los testículos y regula positivamente la producción de testosterona.
Un bucle de retroalimentación negativa controla predominantemente la síntesis y secreción de FSH y LH. Las bajas concentraciones sanguíneas de testosterona estimulan la liberación hipotalámica de GnRH. La GnRH luego estimula la hipófisis anterior para secretar LH en el torrente sanguíneo. En los testículos, la LH se une a los receptores de LH en las células de Leydig y estimula la liberación de testosterona. Cuando las concentraciones de testosterona en la sangre alcanzan un umbral crítico, la testosterona misma se unirá a los receptores de andrógenos tanto en el hipotálamo como en la pituitaria anterior, inhibiendo la síntesis y secreción de GnRH y LH, respectivamente. Cuando las concentraciones sanguíneas de testosterona disminuyen una vez más, la testosterona ya no interactúa con los receptores en el mismo grado y GnRH y LH vuelven a ser secretadas, estimulando más producción de testosterona. Este mismo proceso ocurre con FSH e inhibina para controlar la espermatogénesis.
EL Envejecimiento Y El Sistema Reproductivo Masculino
Las disminuciones en la actividad celular de Leydig pueden ocurrir en hombres a partir de los 40 a 50 años de edad. La reducción resultante en las concentraciones circulantes de testosterona puede conducir a síntomas de andropausia, también conocida como menopausia masculina. Si bien la reducción de los esteroides sexuales en los hombres es similar a la menopausia femenina, no hay una señal clara, como la falta de un período menstrual, que denote el inicio de la andropausia. En cambio, los hombres reportan sentimientos de fatiga, disminución de la masa muscular, depresión, ansiedad, irritabilidad, pérdida de libido e insomnio. También se reporta una reducción en la espermatogénesis que resulta en una disminución de la fertilidad, y la disfunción sexual también puede estar asociada con síntomas andropausales.
Mientras que algunos investigadores creen que ciertos aspectos de la andropausia son difíciles de burlar aparte del envejecimiento en general, el reemplazo de testosterona a veces se prescribe para aliviar algunos síntomas. Estudios recientes han demostrado un beneficio de la terapia de reemplazo de andrógenos en el nuevo inicio de la depresión en hombres mayores; sin embargo, otros estudios alertan contra el reemplazo de testosterona para el tratamiento a largo plazo de los síntomas de andropausia, mostrando que dosis altas pueden aumentar drásticamente el riesgo tanto de enfermedad cardíaca como cáncer de próstata.
Revisión del Capítulo
Los gametos son las células reproductivas que se combinan para formar descendencia. Órganos llamados gónadas producen los gametos, junto con las hormonas que regulan la reproducción humana. Los gametos masculinos se llaman espermatozoides. La espermatogénesis, la producción de esperma, ocurre dentro de los túbulos seminíferos que conforman la mayor parte de los testículos. El escroto es el saco muscular que sostiene los testículos fuera de la cavidad corporal.
La espermatogénesis comienza con la división mitótica de la espermatogonia (células madre) para producir espermatocitos primarios que sufren las dos divisiones de la meiosis para convertirse en espermatocitos secundarios, luego los espermátidos haploides. Durante la espermiogénesis, las espermátidas se transforman en espermatozoides (espermatozoides formados). Al liberarse de los túbulos seminíferos, los espermatozoides se trasladan al epidídimo donde continúan madurando. Durante la eyaculación, los espermatozoides salen del epidídimo a través del conducto deferente, un conducto en el cordón espermático que sale del escroto. La ampolla del conducto deferente se encuentra con la vesícula seminal, una glándula que aporta fructosa y proteínas, en el conducto eyaculatorio. El líquido continúa a través de la uretra prostática, donde se agregan secreciones de la próstata para formar semen. Estas secreciones ayudan a que los espermatozoides viajen a través de la uretra y hacia el tracto reproductivo femenino. Las secreciones de las glándulas bulbouretrales protegen los espermatozoides y limpian y lubrican la uretra del pene (esponjosa).
El pene es el órgano masculino de la cópula. Columnas de tejido eréctil llamadas cuerpos cavernosos y cuerpo espongioso se llenan de sangre cuando la excitación sexual activa la vasodilatación en los vasos sanguíneos del pene. La testosterona regula y mantiene los órganos sexuales y el deseo sexual, e induce los cambios físicos de la pubertad. La interacción entre los testículos y el sistema endocrino controla con precisión la producción de testosterona con un bucle de retroalimentación negativa.
Preguntas de Enlace Interactivo
P. Mire este video para conocer la vasectomía. Como se describe en este video, una vasectomía es un procedimiento en el que se extrae una pequeña sección del conducto deferente del escroto. Esto interrumpe el camino que toman los espermatozoides a través del conducto deferente. Si los espermatozoides no salen por los conductos, ya sea porque el hombre se ha sometido a una vasectomía o no ha eyaculado, ¿en qué región del testículo permanecen?
Respuesta: Los espermatozoides permanecen en el epidídimo hasta que degeneran.
P. Mire este video para explorar las estructuras del sistema reproductivo masculino y el camino de los espermatozoides que comienza en los testículos y termina a medida que los espermatozoides salen del pene a través de la uretra. ¿Dónde se depositan los espermatozoides después de que abandonan el conducto eyaculatorio?
Respuesta: Los espermatozoides ingresan a la próstata.
Preguntas de revisión
P. ¿Cómo se llaman los gametos masculinos?
A. óvulos
B. esperma
C. testículos
D. testosterona
Respuesta: B
P. Celdas Leydig ________.
A. secretar testosterona
B. activar el flagelo espermático
C. espermatogénesis de apoyo
D. secretar líquido seminal
Respuesta: A
P. ¿Qué hormona hipotalámica contribuye a la regulación del sistema reproductivo masculino?
A. hormona luteinizante
B. hormona liberadora de gonadotropina
C. hormona foliculoestimulante
D. andrógenos
Respuesta: B
P. ¿Cuál es la función del epidídimo?
A. Maduración y almacenamiento de esperma
B. produce la mayor parte del líquido seminal
C. proporciona óxido nítrico necesario para erecciones
D. espermatogénesis
Respuesta: A
P. La espermatogénesis tiene lugar en el ________.
A. glándula prostática
B. glande
C. túbulos seminíferos
D. conducto eyaculatorio
Respuesta: C
Preguntas de Pensamiento Crítico
P. Explique brevemente por qué los gametos maduros portan solo un conjunto de cromosomas.
A. Un solo gameto debe combinarse con un gameto de un individuo del sexo opuesto para producir un óvulo fertilizado, el cual tiene un conjunto completo de cromosomas y es la primera célula de un nuevo individuo.
P. ¿Qué características especiales son evidentes en los espermatozoides pero no en las células somáticas, y cómo funcionan estas especializaciones?
A. A diferencia de las células somáticas, los espermatozoides son haploides. También tienen muy poco citoplasma. Tienen una cabeza con un núcleo compacto cubierto por un acrosoma lleno de enzimas, y una pieza media llena de mitocondrias que potencian su movimiento. Son móviles por su cola, una estructura que contiene un flagelo, el cual está especializado para el movimiento.
P. ¿Qué aporta cada una de las tres glándulas accesorias masculinas al semen?
A. Las tres glándulas accesorias hacen las siguientes contribuciones al semen: la vesícula seminal aporta alrededor del 60 por ciento del volumen del semen, con líquido que contiene grandes cantidades de fructosa para potenciar el movimiento de los espermatozoides; la glándula prostática aporta sustancias críticas para la maduración espermática; y la Las glándulas bulbouretrales aportan un líquido espeso que lubrica los extremos de la uretra y la vagina y ayuda a limpiar los residuos de orina de la uretra.
P. Describir cómo ocurre la erección del pene.
A. Durante la excitación sexual, se libera óxido nítrico (NO) de las terminaciones nerviosas cercanas a los vasos sanguíneos dentro de los cuerpos cavernosos y cuerpos espongiosos. La liberación de NO activa una vía de señalización que da como resultado la relajación de los músculos lisos que rodean las arterias del pene, provocando que se dilaten. Esta dilatación aumenta la cantidad de sangre que puede ingresar al pene, e induce a las células endoteliales en las paredes arteriales del pene a secretar NO, perpetuando la vasodilatación. El rápido aumento del volumen sanguíneo llena las cámaras eréctiles, y el aumento de la presión de las cámaras llenas comprime las vénulas del pene de pared delgada, impidiendo el drenaje venoso del pene. Una erección es el resultado de este aumento del flujo sanguíneo al pene y la reducción del retorno de sangre del pene.
P. Si bien los esteroides anabólicos (testosterona sintética) abultan los músculos, también pueden afectar la producción de testosterona en los testículos. Usando lo que sabes sobre la retroalimentación negativa, describe lo que sucedería con la producción de testosterona en los testículos si un macho toma grandes cantidades de testosterona sintética.
A. La producción de testosterona por el cuerpo se reduciría si un varón estuviera tomando esteroides anabólicos. Esto se debe a que el hipotálamo responde al aumento de los niveles de testosterona al reducir su secreción de GnRH, lo que a su vez reduciría la liberación de LH en la hipófisis anterior, reduciendo finalmente la fabricación de testosterona en los testículos.
Glosario
- barrera sangre-testículo
- uniones estrechas entre las células de Sertoli que impiden que los patógenos transmitidos por la sangre accedan a etapas posteriores de la espermatogénesis y previenen el potencial de una reacción autoinmune a los espermatozoides haploides
- glándulas bulburetrales
- (también, glándulas de Cowper) glándulas que secretan un moco lubricante que limpia y lubrica la uretra antes y durante la eyaculación
- cuerpo cavernoso
- cualquiera de dos columnas de tejido eréctil en el pene que se llenan de sangre durante una erección
- cuerpo espongioso
- (plural = cuerpos cavernosos) columna de tejido eréctil en el pene que se llena de sangre durante una erección y rodea la uretra peneana en la porción ventral del pene
- ductus deferentes
- (también, conducto deferente) que transporta espermatozoides desde el epidídimo a través del cordón espermático y hacia el conducto eyaculatorio; también conocido como los conductos deferentes
- conducto eyaculatorio
- conducto que conecta la ampolla del conducto deferente con el conducto de la vesícula seminal en la uretra prostática
- epidídimo
- (plural = epidídimidas) estructura tubular enrollada en la que los espermatozoides comienzan a madurar y se almacenan hasta la eyaculación
- gameto
- célula reproductiva haploide que aporta material genético para formar una descendencia
- glande
- extremo bulboso del pene que contiene una gran cantidad de terminaciones nerviosas
- hormona liberadora de gonadotropina (GnRH)
- hormona liberada por el hipotálamo que regula la producción de hormona folículo estimulante y hormona luteinizante de la glándula pituitaria
- gónadas
- órganos reproductivos (testículos en hombres y ovarios en mujeres) que producen gametos y hormonas reproductivas
- canal inguinal
- abertura en la pared abdominal que conecta los testículos con la cavidad abdominal
- Celdas de Leydig
- células entre los túbulos seminíferos de los testículos que producen testosterona; un tipo de célula intersticial
- pene
- órgano masculino de cópula
- prepucio
- (también, prepucio) colgajo de piel que forma un collar alrededor, y así protege y lubrica, el glande del pene; también denominado prepucio
- glándula prostática
- Glándula en forma de rosquilla en la base de la vejiga que rodea la uretra y aporta líquido al semen durante la eyaculación
- escroto
- bolsa externa de piel y músculo que alberga los testículos
- semen
- líquido eyaculatorio compuesto por espermatozoides y secreciones de las vesículas seminales, próstata y glándulas bulbouretrales
- vesícula seminal
- glándula que produce líquido seminal, que contribuye al semen
- túbulos seminíferos
- estructuras de tubo dentro de los testículos donde ocurre la espermatogénesis
- Células de Sertoli
- células que soportan células germinales a través del proceso de espermatogénesis; un tipo de célula sustentacular
- esperma
- (también, espermatozoides) gameto masculino
- cordón espermático
- haz de nervios y vasos sanguíneos que abastecen los testículos; contiene ductus deferentes
- espermátida
- espermatozoides inmaduros producidos por meiosis II de espermatocitos secundarios
- espermatocito
- célula que resulta de la división del espermatogonio y se somete a meiosis I y meiosis II para formar espermátidas
- espermatogénesis
- formación de nuevos espermatozoides, ocurre en los túbulos seminíferos de los testículos
- espermatogonia
- (singular = espermatogonio) células precursoras diploides que se convierten en espermatozoides
- espermiogénesis
- transformación de espermátidas en espermatozoides durante la espermatogénesis
- testículos
- (singular = testículo) gónadas masculinas


