27.2: Anatomía y Fisiología del Sistema Reproductivo Femenino
- Page ID
- 122757
Objetivos de aprendizaje
- Describir la estructura y función de los órganos del sistema reproductor femenino
- Enumerar los pasos de la ovogénesis
- Describir los cambios hormonales que ocurren durante los ciclos ováricos y menstruales
- Trazar el camino de un ovocito desde el ovario hasta la fertilización
El sistema reproductivo femenino funciona para producir gametos y hormonas reproductivas, al igual que el sistema reproductivo masculino; sin embargo, también tiene la tarea adicional de apoyar al feto en desarrollo y entregarlo al mundo exterior. A diferencia de su contraparte masculina, el sistema reproductivo femenino se localiza principalmente dentro de la cavidad pélvica (Figura\(\PageIndex{1}\)). Recordemos que los ovarios son las gónadas femeninas. El gameto que producen se llama ovocito. En breve discutiremos la producción de ovocitos en detalle. Primero, veamos algunas de las estructuras del sistema reproductivo femenino.
Genitales Externos Femeninos
Las estructuras reproductivas femeninas externas se denominan colectivamente vulva (Figura\(\PageIndex{2}\)). El mons pubis es una almohadilla de grasa que se localiza en la parte anterior, sobre el hueso púbico. Después de la pubertad, se cubre de vello púbico. Los labios mayores (labios = “labios”; majora = “más grandes”) son pliegues de piel cubierta de pelo que comienzan justo después del mons pubis. Los labios menores más delgados y pigmentados (labios menores = “labios”; menores = “más pequeños”) se extienden mediales a los labios mayores. Aunque naturalmente varían en forma y tamaño de mujer a mujer, los labios menores sirven para proteger la uretra femenina y la entrada al tracto reproductor femenino.
Las porciones superiores y anteriores de los labios menores se unen para rodear el clítoris (o glande del clítoris), órgano que se origina a partir de las mismas células que el glande del pene y tiene abundantes nervios que lo hacen importante en la sensación sexual y el orgasmo. El himen es una membrana delgada que a veces cubre parcialmente la entrada a la vagina. Un himen intacto no se puede utilizar como indicación de “virginidad”; incluso al nacer, esto es sólo una membrana parcial, ya que el líquido menstrual y otras secreciones deben poder salir del cuerpo, independientemente del coito penilo-vaginal. La abertura vaginal se localiza entre la abertura de la uretra y el ano. Está flanqueada por salidas a las glándulas de Bartolino (o glándulas vestibulares mayores).
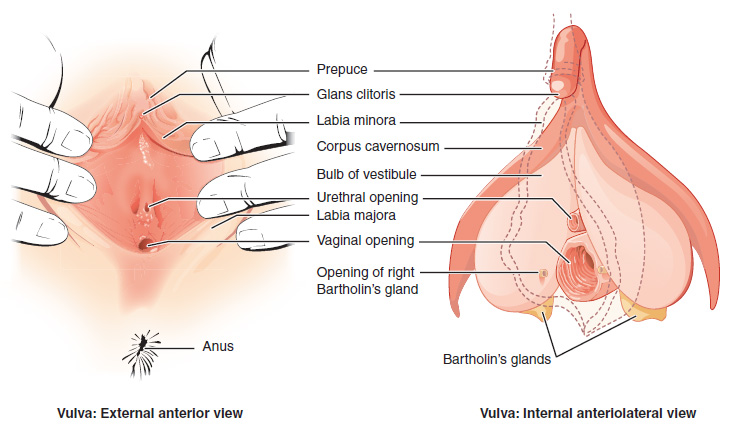
Vagina
La vagina, mostrada en la parte inferior de Figura\(\PageIndex{1}\) y Figura\(\PageIndex{1}\), es un canal muscular (aproximadamente 10 cm de largo) que sirve como entrada al tracto reproductivo. También sirve como salida del útero durante la menstruación y el parto. Las paredes externas de la vagina anterior y posterior se forman en columnas longitudinales, o crestas, y la porción superior de la vagina, llamada fórnix, se encuentra con el cuello uterino sobresaliente. Las paredes de la vagina están revestidas con una adventicia fibrosa externa; una capa media de músculo liso; y una membrana mucosa interna con pliegues transversales llamada rugae. Juntas, las capas media e interna permiten la expansión de la vagina para acomodar el coito y el parto. El himen delgado y perforado puede rodear parcialmente la abertura hacia el orificio vaginal. El himen se puede romper con ejercicio físico extenuante, coito penilo-vaginal y parto. Las glándulas de Bartolino y las glándulas vestibulares menores (localizadas cerca del clítoris) secretan moco, lo que mantiene húmeda la zona vestibular.
La vagina es el hogar de una población normal de microorganismos que ayudan a proteger contra la infección por bacterias patógenas, levaduras u otros organismos que pueden ingresar a la vagina. En una mujer sana, el tipo de bacteria vaginal más predominante es del género Lactobacillus. Esta familia de flora bacteriana beneficiosa segrega ácido láctico, y así protege la vagina manteniendo un pH ácido (por debajo de 4.5). Los patógenos potenciales tienen menos probabilidades de sobrevivir en estas condiciones ácidas. El ácido láctico, en combinación con otras secreciones vaginales, hace de la vagina un órgano autolimpiante. Sin embargo, la ducha vaginal, o lavar la vagina con líquido, puede alterar el equilibrio normal de microorganismos sanos y, de hecho, aumentar el riesgo de infecciones e irritación de la mujer. En efecto, el Colegio Americano de Obstetras y Ginecólogos recomienda que las mujeres no se duzcan, y que permitan que la vagina mantenga su población normal sana de flora microbiana protectora.
Ovarios
Los ovarios son las gónadas femeninas (ver Figura\(\PageIndex{1}\)). Óvalos emparejados, cada uno mide aproximadamente 2 a 3 cm de largo, aproximadamente del tamaño de una almendra. Los ovarios se localizan dentro de la cavidad pélvica, y están apoyados por el mesovarium, una extensión del peritoneo que conecta los ovarios con el ligamento ancho. Extendiéndose desde el propio mesovarium se encuentra el ligamento suspensorio que contiene la sangre ovárica y los vasos linfáticos. Finalmente, el ovario mismo se une al útero a través del ligamento ovárico.
El ovario comprende una cubierta externa de epitelio cuboidal llamado epitelio superficial ovárico que es superficial a una cubierta densa de tejido conectivo llamada túnica albuginea. Debajo de la túnica albuginea se encuentra la corteza, o porción externa, del órgano. La corteza está compuesta por un marco tisular llamado estroma ovárico que forma la mayor parte del ovario adulto. Los ovocitos se desarrollan dentro de la capa externa de este estroma, cada uno rodeado por células de soporte. Esta agrupación de un ovocito y sus células de soporte se llama folículo. En breve se describirá el crecimiento y desarrollo de los folículos ováricos. Debajo de la corteza se encuentra la médula ovárica interna, el sitio de los vasos sanguíneos, los vasos linfáticos y los nervios del ovario. Al final de esta sección conocerás más sobre la anatomía general del sistema reproductivo femenino.
El ciclo ovárico
El ciclo ovárico es un conjunto de cambios predecibles en los ovocitos y folículos ováricos de una mujer. Durante los años reproductivos de una mujer, se trata de un ciclo de aproximadamente 28 días que puede correlacionarse con, pero no es lo mismo que, el ciclo menstrual (discutido en breve). El ciclo incluye dos procesos interrelacionados: la oogénesis (la producción de gametos femeninos) y la foliculogénesis (crecimiento y desarrollo de folículos ováricos).
Oogénesis
La gametogénesis en las hembras se llama oogénesis. El proceso comienza con las células madre ováricas, u oogonia (Figura\(\PageIndex{3}\)). Las oogonias se forman durante el desarrollo fetal, y se dividen por mitosis, al igual que la espermatogonia en el testículo. Sin embargo, a diferencia de la espermatogonia, la oogonia forma ovocitos primarios en el ovario fetal antes del nacimiento. Estos ovocitos primarios son luego detenidos en esta etapa de meiosis I, sólo para reanudarlo años después, comenzando en la pubertad y continuando hasta que la mujer esté cerca de la menopausia (el cese de las funciones reproductivas de una mujer). El número de ovocitos primarios presentes en los ovarios disminuye de uno a dos millones en un lactante, a aproximadamente 400,000 en la pubertad, a cero al final de la menopausia.
El inicio de la ovulación —la liberación de un ovocito del ovario— marca la transición de la pubertad a la madurez reproductiva para las mujeres. A partir de entonces, a lo largo de los años reproductivos de una mujer, la ovulación ocurre aproximadamente una vez cada 28 días. Justo antes de la ovulación, una oleada de hormona luteinizante desencadena la reanudación de la meiosis en un ovocito primario. Esto inicia la transición de ovocito primario a secundario. Sin embargo, como puede ver en la Figura\(\PageIndex{3}\), esta división celular no da como resultado dos células idénticas. En cambio, el citoplasma se divide de manera desigual, y una célula hija es mucho más grande que la otra. Esta célula más grande, el ovocito secundario, finalmente abandona el ovario durante la ovulación. La célula más pequeña, llamada primer cuerpo polar, puede o no completar la meiosis y producir segundos cuerpos polares; en cualquier caso, eventualmente se desintegra. Por lo tanto, a pesar de que la ovogénesis produce hasta cuatro células, solo una sobrevive.
¿Cómo se convierte el ovocito secundario diploide en un óvulo, el gameto haploide femenino? La meiosis de un ovocito secundario se completa solo si un espermatozoide logra penetrar sus barreras. Luego se reanuda la meiosis II, produciendo un óvulo haploide que, al instante de la fertilización por un espermatozoide (haploide), se convierte en la primera célula diploide de la nueva descendencia (un cigoto). Así, el óvulo se puede considerar como una etapa breve, transicional, haploide entre el ovocito diploide y el cigoto diploide.
La mayor cantidad de citoplasma contenido en el gameto femenino se utiliza para suministrar nutrientes al cigoto en desarrollo durante el período entre la fertilización y la implantación en el útero. Curiosamente, los espermatozoides aportan solo ADN en la fecundación, no con citoplasma. Por lo tanto, el citoplasma y todos los orgánulos citoplásmicos en el embrión en desarrollo son de origen materno. Esto incluye las mitocondrias, que contienen su propio ADN. La investigación científica en la década de 1980 determinó que el ADN mitocondrial fue heredado por la madre, lo que significa que puedes rastrear tu ADN mitocondrial directamente a tu madre, a su madre, y así sucesivamente a través de tus ancestros femeninos.
FUNCIÓN DE CONEXIONES DIARIAS: Mapeo de la Historia Humana con ADN
Cuando hablamos de ADN humano, generalmente nos referimos al ADN nuclear; es decir, el ADN enrollado en haces cromosómicos en el núcleo de nuestras células. Heredamos la mitad de nuestro ADN nuclear de nuestro padre, y la mitad de nuestra madre. Sin embargo, el ADN mitocondrial (ADNmt) proviene únicamente de las mitocondrias en el citoplasma del óvulo graso que heredamos de nuestra madre. Recibió su ADNmt de su madre, quien lo obtuvo de su madre, y así sucesivamente. Cada una de nuestras células contiene aproximadamente 1700 mitocondrias, con cada mitocondria empaquetada con ADNmt que contiene aproximadamente 37 genes.
Las mutaciones (cambios) en el ADNmt ocurren espontáneamente en un patrón algo organizado a intervalos regulares en la historia humana. Al analizar estas relaciones mutacionales, los investigadores han podido determinar que todos podemos rastrear nuestra ascendencia hasta una mujer que vivió en África hace unos 200 mil años. Los científicos le han dado a esta mujer el nombre bíblico Eva, aunque no es, por supuesto, la primera hembra Homo sapiens. Más precisamente, ella es nuestra ancestro común más reciente a través de la ascendencia matrilineal.
Esto no quiere decir que el ADNmt de todos hoy se vea exactamente como el de nuestra ancestral Eva. Debido a las mutaciones espontáneas en el ADNmt que se han producido a lo largo de los siglos, los investigadores pueden mapear diferentes “ramas” del “tronco principal” de nuestro árbol genealógico de ADNmt. Tu ADNmt puede tener un patrón de mutaciones que se alinea más estrechamente con una rama, y el de tu vecino puede alinearse con otra rama. Aún así, todas las ramas finalmente conducen de regreso a Eve.
Pero, ¿qué pasó con el ADNmt de todas las demás hembras Homo sapiens que vivían en la época de Eva? Los investigadores explican que, a lo largo de los siglos, sus descendientes femeninas murieron sin hijos o solo con hijos varones, y así, su línea materna —y su MTDNA— terminó.
Foliculogénesis
Nuevamente, los folículos ováricos son ovocitos y sus células de soporte. Crecen y se desarrollan en un proceso llamado foliculogénesis, que normalmente conduce a la ovulación de un folículo aproximadamente cada 28 días, junto con la muerte de otros múltiples folículos. La muerte de los folículos ováricos se llama atresia, y puede ocurrir en cualquier momento durante el desarrollo folicular. Recordemos que, una lactante femenina al nacer tendrá de uno a dos millones de ovocitos dentro de sus folículos ováricos, y que este número disminuye a lo largo de la vida hasta la menopausia, cuando no quedan folículos. Como verás a continuación, los folículos progresan de las etapas primordiales, primarias, secundarias y terciarias previas a la ovulación, permaneciendo el ovocito dentro del folículo como ovocito primario hasta justo antes de la ovulación.
La foliculogénesis comienza con folículos en estado de reposo. Estos pequeños folículos primordiales están presentes en hembras recién nacidas y son el tipo de folículo predominante en el ovario adulto (Figura\(\PageIndex{4}\)). Los folículos primordiales tienen una sola capa plana de células de soporte, llamadas células de la granulosa, que rodean al ovocito, y pueden permanecer en este estado de reposo durante años, algunas hasta justo antes de la menopausia.
Después de la pubertad, unos pocos folículos primordiales responderán a una señal de reclutamiento cada día, y se unirán a un grupo de folículos inmaduros en crecimiento llamados folículos primarios. Los folículos primarios comienzan con una sola capa de células de la granulosa, pero las células de la granulosa se vuelven activas y pasan de una forma plana o escamosa a una forma redondeada, cuboidal a medida que aumentan de tamaño y proliferan. A medida que las células de la granulosa se dividen, los folículos, ahora llamados folículos secundarios (ver Figura\(\PageIndex{4}\)), aumentan de diámetro, agregando una nueva capa externa de tejido conectivo, vasos sanguíneos y células de la teca, células que trabajan con las células de la granulosa para producir estrógenos.
Dentro del folículo secundario en crecimiento, el ovocito primario ahora secreta una delgada membrana acelular llamada zona pelúcida que jugará un papel crítico en la fertilización. Un líquido espeso, llamado líquido folicular, que se ha formado entre las células de la granulosa también comienza a acumularse en un charco grande, o antro. Los folículos en los que el antro se ha vuelto grande y completamente formado se consideran folículos terciarios (o folículos antrales). Varios folículos alcanzan la etapa terciaria al mismo tiempo, y la mayoría de estos sufrirán atresia. El que no muere seguirá creciendo y desarrollándose hasta la ovulación, cuando expulsará su ovocito secundario rodeado por varias capas de células de la granulosa del ovario. Ten en cuenta que la mayoría de los folículos no llegan a este punto. De hecho, aproximadamente el 99 por ciento de los folículos en el ovario sufrirán atresia, la cual puede ocurrir en cualquier etapa de la foliculogénesis.
Control Hormonal del Ciclo Ovárico
El proceso de desarrollo que acabamos de describir, desde el folículo primordial hasta el folículo terciario temprano, toma aproximadamente dos meses en humanos. Las etapas finales de desarrollo de una pequeña cohorte de folículos terciarios, que terminan con la ovulación de un ovocito secundario, ocurren en un transcurso de aproximadamente 28 días. Estos cambios están regulados por muchas de las mismas hormonas que regulan el sistema reproductivo masculino, incluyendo GnRH, LH y FSH.
Al igual que en los hombres, el hipotálamo produce GnRH, una hormona que señala a la glándula pituitaria anterior que produzca las gonadotropinas FSH y LH (Figura\(\PageIndex{5}\)). Estas gonadotropinas salen de la hipófisis y viajan por el torrente sanguíneo hasta los ovarios, donde se unen a receptores en las células granulosas y tecas de los folículos. La FSH estimula el crecimiento de los folículos (de ahí su nombre de hormona foliculoestimulante), y los cinco o seis folículos terciarios se expanden en diámetro. La liberación de LH también estimula las células granulosas y tecas de los folículos para producir la hormona esteroide sexual estradiol, un tipo de estrógeno. Esta fase del ciclo ovárico, cuando los folículos terciarios están creciendo y secretando estrógeno, se conoce como la fase folicular.
Cuantas más células granulosas y tecas tenga un folículo (es decir, cuanto más grande y más desarrollado sea), más estrógeno producirá en respuesta a la estimulación de la LH. Como resultado de estos grandes folículos que producen grandes cantidades de estrógeno, las concentraciones plasmáticas sistémicas de estrógeno aumentan. Después de un ciclo clásico de retroalimentación negativa, las altas concentraciones de estrógeno estimularán el hipotálamo y la hipófisis para reducir la producción de GnRH, LH y FSH. Debido a que los folículos terciarios grandes requieren FSH para crecer y sobrevivir en este punto, esta disminución en la FSH causada por retroalimentación negativa lleva a la mayoría de ellos a morir (atresia). Normalmente solo un folículo, ahora llamado folículo dominante, sobrevivirá a esta reducción de FSH, y este folículo será el que libere un ovocito. Los científicos han estudiado muchos factores que llevan a que un folículo particular se vuelva dominante: el tamaño, el número de células de la granulosa y el número de receptores de FSH en esas células de la granulosa contribuyen a que un folículo se convierta en el folículo dominante que sobrevive.
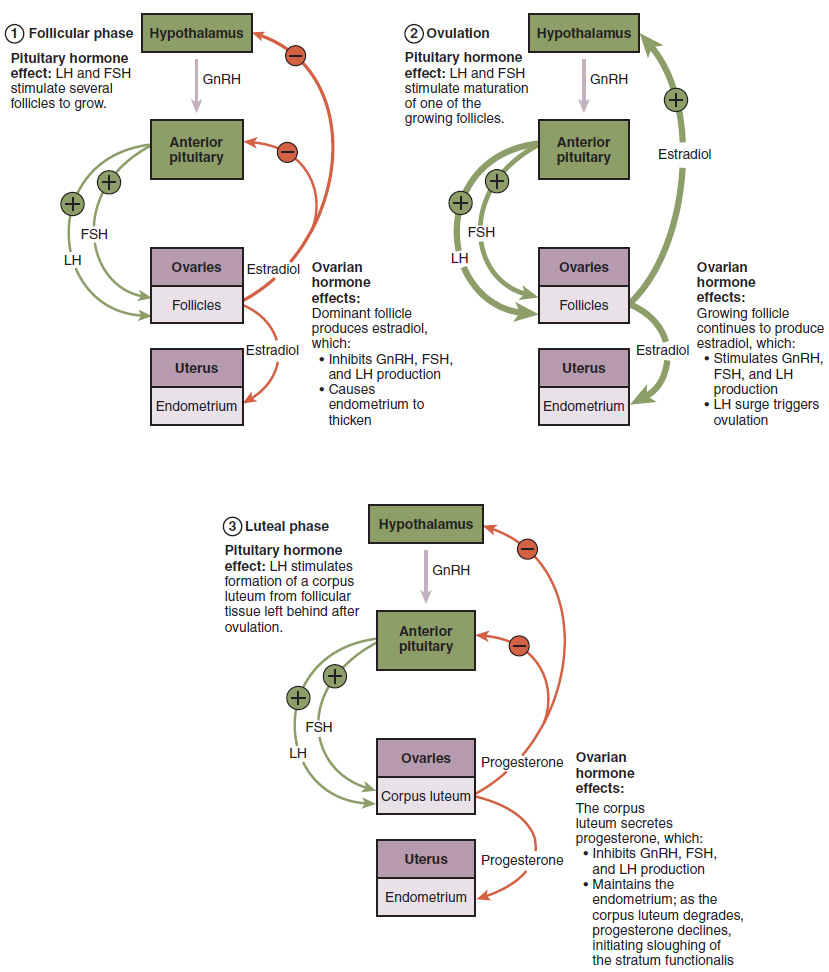
Cuando solo el folículo dominante permanece en el ovario, vuelve a comenzar a secretar estrógeno. Produce más estrógeno que todos los folículos en desarrollo juntos antes de que ocurriera la retroalimentación negativa. Produce tanto estrógeno que no se produce la retroalimentación negativa normal. En cambio, estas concentraciones extremadamente altas de estrógeno plasmático sistémico desencadenan un cambio regulador en la hipófisis anterior que responde secretando grandes cantidades de LH y FSH en el torrente sanguíneo (ver Figura\(\PageIndex{5}\)). El bucle de retroalimentación positiva por el cual más estrógeno desencadena la liberación de más LH y FSH solo ocurre en este punto del ciclo.
Es esta gran explosión de LH (llamada oleada de LH) la que conduce a la ovulación del folículo dominante. El aumento de LH induce muchos cambios en el folículo dominante, incluyendo estimular la reanudación de la meiosis del ovocito primario a un ovocito secundario. Como se señaló anteriormente, el cuerpo polar que resulta de una división celular desigual simplemente se degrada. El aumento de LH también desencadena proteasas (enzimas que escinden proteínas) para descomponer las proteínas estructurales en la pared del ovario en la superficie del folículo dominante abultado. Esta degradación de la pared, combinada con la presión del antro grande lleno de líquido, da como resultado la expulsión del ovocito rodeado por células de la granulosa hacia la cavidad peritoneal. Esta liberación es la ovulación.
En la siguiente sección, seguirás al ovocito ovulado a medida que viaja hacia el útero, pero hay un evento más importante que ocurre en el ciclo ovárico. La oleada de LH también estimula un cambio en las células de la granulosa y la teca que permanecen en el folículo después de que el ovocito ha sido ovulado. Este cambio se llama luteinización (recordemos que el nombre completo de LH es hormona luteinizante), y transforma el folículo colapsado en una nueva estructura endocrina llamada cuerpo lúteo, término que significa “cuerpo amarillento” (ver Figura\(\PageIndex{4}\)). En lugar de estrógeno, las células luteinizadas granulosas y tecas del cuerpo lúteo comienzan a producir grandes cantidades de la hormona esteroide sexual progesterona, una hormona que es crítica para el establecimiento y mantenimiento del embarazo. La progesterona desencadena retroalimentación negativa en el hipotálamo y la hipófisis, lo que mantiene bajas las secreciones de GnRH, LH y FSH, por lo que no se desarrollan nuevos folículos dominantes en este momento.
La fase postovulatoria de la secreción de progesterona se conoce como la fase lútea del ciclo ovárico. Si el embarazo no ocurre dentro de los 10 a 12 días, el cuerpo lúteo dejará de secretar progesterona y se degradará en el cuerpo albicans, un “cuerpo blanquecino” no funcional que se desintegrará en el ovario en un periodo de varios meses. Durante este tiempo de secreción reducida de progesterona, la FSH y la LH se estimulan nuevamente, y la fase folicular comienza nuevamente con una nueva cohorte de folículos terciarios tempranos que comienzan a crecer y secretar estrógeno.
Los tubos uterinos
Las trompas uterinas (también llamadas trompas de Falopio u oviductos) sirven como conducto del ovocito desde el ovario hasta el útero (Figura\(\PageIndex{6}\)). Cada una de las dos trompas uterinas está cerca del ovario, pero no directamente conectada al mismo y dividida en secciones. El istmo es el extremo medial estrecho de cada tubo uterino que está conectado al útero. El infundíbulo distal ancho se ensancha con proyecciones delgadas, parecidas a dedos llamadas fimbrias. La región media del tubo, llamada ampolla, es donde a menudo ocurre la fertilización. Las trompas uterinas también tienen tres capas: una serosa externa, una capa media de músculo liso y una capa mucosa interna. Además de sus células secretoras de moco, la mucosa interna contiene células ciliadas que laten en dirección al útero, produciendo una corriente que será crítica para mover el ovocito.
Después de la ovulación, el ovocito secundario rodeado por algunas células de la granulosa se libera en la cavidad peritoneal. La trompa uterina cercana, ya sea izquierda o derecha, recibe el ovocito. A diferencia de los espermatozoides, los ovocitos carecen de flagelos, y por lo tanto no pueden moverse solos. Entonces, ¿cómo viajan hacia el tubo uterino y hacia el útero? Las altas concentraciones de estrógeno que ocurren alrededor del momento de la ovulación inducen contracciones del músculo liso a lo largo de la longitud de la trompa uterina. Estas contracciones ocurren cada 4 a 8 segundos, y el resultado es un movimiento coordinado que barre la superficie del ovario y la cavidad pélvica. La corriente que fluye hacia el útero se genera mediante el latido coordinado de los cilios que recubren el exterior y la luz de la longitud del tubo uterino. Estos cilios laten más fuertemente en respuesta a las altas concentraciones de estrógenos que ocurren alrededor del momento de la ovulación. Como resultado de estos mecanismos, el complejo oocito-célula granulosa se introduce en el interior del tubo. Una vez dentro, las contracciones musculares y los cilios latidos mueven el ovocito lentamente hacia el útero. Cuando ocurre la fertilización, los espermatozoides suelen encontrarse con el óvulo mientras aún se mueve a través de la ampolla.
Observe este video para observar la ovulación y su iniciación en respuesta a la liberación de FSH y LH de la glándula pituitaria. ¿Qué estructuras especializadas ayudan a guiar el ovocito desde el ovario hasta la trompa uterina?
Si el ovocito es fecundado con éxito, el cigoto resultante comenzará a dividirse en dos células, luego cuatro, y así sucesivamente, a medida que se abre paso a través del tubo uterino y hacia el útero. Ahí, se implantará y seguirá creciendo. Si el óvulo no se fertiliza, simplemente se degradará, ya sea en la trompa uterina o en el útero, donde puede desprenderse con el siguiente periodo menstrual.
Figura\(\PageIndex{6}\): Ovarios, Tubos Uterinos y Útero. Esta vista anterior muestra la relación de los ovarios, las trompas uterinas (oviductos) y el útero. Los espermatozoides ingresan por la vagina, y la fertilización de un ovocito ovulado generalmente ocurre en el tubo uterino distal. De izquierda a derecha, LM × 400, LM × 20. (Micrografías proporcionadas por la Facultad de Medicina Regentes de la Universidad de Michigan © 2012)
La estructura abierta de los tubos uterinos puede tener importantes consecuencias para la salud si las bacterias u otros contagiones ingresan a través de la vagina y se mueven a través del útero, hacia los tubos y luego hacia la cavidad pélvica. Si esto se deja sin controlar, una infección bacteriana (sepsis) podría llegar a poner rápidamente en peligro la vida. La propagación de una infección de esta manera es de especial preocupación cuando los practicantes no calificados realizan abortos en condiciones no estériles. La sepsis también se asocia con infecciones bacterianas de transmisión sexual, especialmente gonorrea y clamidia. Estos aumentan el riesgo de una mujer de padecer enfermedad inflamatoria pélvica (EIP), infección de las trompas uterinas u otros órganos reproductivos. Incluso cuando se resuelve, la EIP puede dejar tejido cicatricial en los tubos, lo que lleva a la infertilidad.
El útero y el cuello uterino
El útero es el órgano muscular que nutre y sostiene al embrión en crecimiento (ver Figura\(\PageIndex{6}\)). Su tamaño promedio es de aproximadamente 5 cm de ancho por 7 cm de largo (aproximadamente 2 pulgadas por 3 pulgadas) cuando una hembra no está embarazada. Cuenta con tres secciones. La porción del útero superior a la abertura de las trompas uterinas se llama fondo de ojo. La sección media del útero se llama cuerpo del útero (o cuerpo). El cuello uterino es la porción inferior estrecha del útero que se proyecta hacia la vagina. El cuello uterino produce secreciones mucosas que se vuelven delgadas y fibrosas bajo la influencia de altas concentraciones sistémicas de estrógenos plasmáticos, y estas secreciones pueden facilitar el movimiento de los espermatozoides a través del tracto reproductivo.
Varios ligamentos mantienen la posición del útero dentro de la cavidad abdominopélvica. El ligamento ancho es un pliegue de peritoneo que sirve como soporte primario para el útero, extendiéndose lateralmente desde ambos lados del útero y fijándolo a la pared pélvica. El ligamento redondo se adhiere al útero cerca de las trompas uterinas y se extiende hasta los labios mayores. Finalmente, el ligamento uterosacral estabiliza el útero posteriormente por su conexión desde el cuello uterino a la pared pélvica.
La pared del útero se compone de tres capas. La capa más superficial es la membrana serosa, o perimetrio, que consiste en tejido epitelial que cubre la porción exterior del útero. La capa media, o miometrio, es una gruesa capa de músculo liso responsable de las contracciones uterinas. La mayor parte del útero es tejido miometrial, y las fibras musculares corren horizontal, verticalmente y diagonalmente, permitiendo las poderosas contracciones que ocurren durante el parto y las contracciones (o calambres) menos potentes que ayudan a expulsar la sangre menstrual durante el período de una mujer. Las contracciones miometriales dirigidas anteriormente también ocurren cerca del momento de la ovulación, y se cree que posiblemente faciliten el transporte de esperma a través del tracto reproductor femenino.
La capa más interna del útero se llama endometrio. El endometrio contiene un revestimiento de tejido conectivo, la lámina propia, que está cubierta por tejido epitelial que recubre el lumen. Estructuralmente, el endometrio consta de dos capas: el estrato basal y el estrato funcional (las capas basal y funcional). La capa del estrato basal es parte de la lámina propia y es adyacente al miometrio; esta capa no se desprende durante la menstruación. En contraste, la capa más gruesa del estrato funcional contiene la porción glandular de la lámina propia y el tejido endotelial que recubre la luz uterina. Es el estrato funcional el que crece y se espesa en respuesta al aumento de los niveles de estrógeno y progesterona. En la fase lútea del ciclo menstrual, ramas especiales de la arteria uterina llamadas arterias espirales abastecen el estrato funcionalis engrosado. Esta capa funcional interna proporciona el sitio adecuado de implantación para el óvulo fertilizado y, si no se produce la fertilización, es solo la capa del estrato funcional del endometrio la que se desprende durante la menstruación.
Recordemos que durante la fase folicular del ciclo ovárico, los folículos terciarios están creciendo y secretando estrógeno. Al mismo tiempo, el estrato funcional del endometrio se engrosa para prepararse para una posible implantación. El aumento postovulatorio de progesterona, que caracteriza la fase lútea, es clave para mantener un estrato funcional grueso. Mientras esté presente un cuerpo lúteo funcional en el ovario, el revestimiento endometrial se prepara para su implantación. En efecto, si se implanta un embrión, se envían señales al cuerpo lúteo para continuar secretando progesterona para mantener el endometrio, y así mantener el embarazo. Si un embrión no se implanta, no se envía señal alguna al cuerpo lúteo y éste se degrada, cesando la producción de progesterona y terminando la fase lútea. Sin progesterona, el endometrio se adelgaza y, bajo la influencia de las prostaglandinas, las arterias espirales del endometrio se contraen y se rompen, impidiendo que la sangre oxigenada llegue al tejido endometrial. Como resultado, el tejido endometrial muere y la sangre, trozos del tejido endometrial y los glóbulos blancos se desprenden a través de la vagina durante la menstruación, o la menstruación. La primera menstruación después de la pubertad, llamada menarquia, puede ocurrir ya sea antes o después de la primera ovulación.
El Ciclo Menstrual
Ahora que hemos discutido la maduración de la cohorte de folículos terciarios en el ovario, la acumulación y luego el desprendimiento del revestimiento endometrial en el útero, y la función de las trompas uterinas y la vagina, podemos juntarlo todo para hablar de las tres fases del ciclo menstrual — la serie de cambios en los que se desprende el revestimiento uterino, se reconstruye y se prepara para la implantación.
El momento del ciclo menstrual comienza con el primer día de la menstruación, referido como el primer día del periodo de una mujer. La duración del ciclo se determina contando los días entre el inicio del sangrado en dos ciclos posteriores. Debido a que la duración promedio del ciclo menstrual de una mujer es de 28 días, este es el periodo de tiempo utilizado para identificar el momento de los eventos en el ciclo. Sin embargo, la duración del ciclo menstrual varía entre las mujeres, e incluso en la misma mujer de un ciclo a otro, típicamente de 21 a 32 días.
Así como las hormonas producidas por las células granulosas y tecas del ovario “impulsan” las fases folicular y lútea del ciclo ovárico, también controlan las tres fases distintas del ciclo menstrual. Estas son la fase menstrual, la fase proliferativa y la fase secretora.
Fase de Menstruación
La fase menstrual del ciclo menstrual es la fase durante la cual se desprende el revestimiento; es decir, los días en que la mujer menstrúa. Aunque promedia aproximadamente cinco días, la fase menstrual puede durar de 2 a 7 días, o más. Como se muestra en la Figura\(\PageIndex{7}\), la fase menstrual ocurre durante los primeros días de la fase folicular del ciclo ovárico, cuando los niveles de progesterona, FSH y LH son bajos. Recordemos que las concentraciones de progesterona disminuyen como consecuencia de la degradación del cuerpo lúteo, marcando el final de la fase lútea. Esta disminución en la progesterona desencadena el desprendimiento del estrato funcional del endometrio.
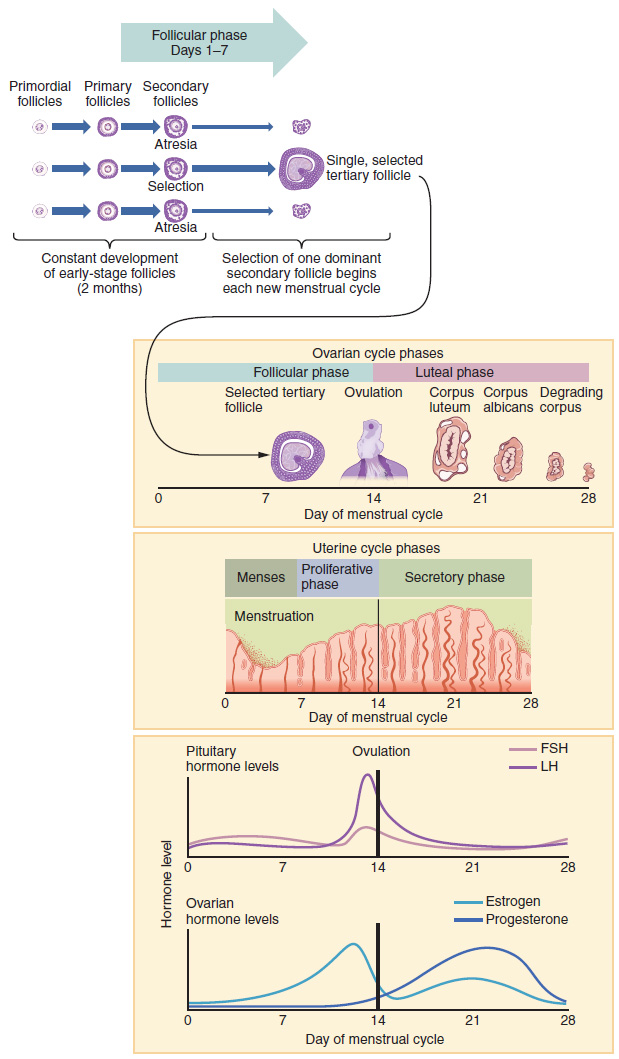
Fase proliferativa
Una vez que cesa el flujo menstrual, el endometrio comienza a proliferar nuevamente, marcando el inicio de la fase proliferativa del ciclo menstrual (ver Figura\(\PageIndex{7}\)). Ocurre cuando las células granulosas y tecas de los folículos terciarios comienzan a producir mayores cantidades de estrógeno. Estas concentraciones crecientes de estrógeno estimulan la reconstrucción del revestimiento endometrial.
Recordemos que las altas concentraciones de estrógenos eventualmente conducirán a una disminución de la FSH como resultado de la retroalimentación negativa, resultando en atresia de todos menos uno de los folículos terciarios en desarrollo. El cambio a retroalimentación positiva, que ocurre con la producción elevada de estrógeno del folículo dominante, luego estimula el aumento de LH que desencadenará la ovulación. En un ciclo menstrual típico de 28 días, la ovulación ocurre el día 14. La ovulación marca el final de la fase proliferativa así como el final de la fase folicular.
Fase Secretora
Además de provocar el aumento de la LH, los altos niveles de estrógeno aumentan las contracciones de la trompa uterina que facilitan la captación y transferencia del ovocito ovulado. Los altos niveles de estrógeno también disminuyen ligeramente la acidez de la vagina, haciéndola más hospitalaria con los espermatozoides. En el ovario, la luteinización de las células granulosas del folículo colapsado forma el cuerpo lúteo productor de progesterona, marcando el inicio de la fase lútea del ciclo ovárico. En el útero, la progesterona del cuerpo lúteo inicia la fase secretora del ciclo menstrual, en la que el revestimiento endometrial se prepara para la implantación (ver Figura\(\PageIndex{7}\)). Durante los siguientes 10 a 12 días, las glándulas endometriales secretan un líquido rico en glucógeno. Si se ha producido la fertilización, este líquido nutrirá la bola de células que ahora se desarrolla a partir del cigoto. Al mismo tiempo, las arterias espirales se desarrollan para proporcionar sangre al estrato funcional engrosado.
Si no ocurre ningún embarazo dentro de aproximadamente 10 a 12 días, el cuerpo lúteo se degradará en el cuerpo albicans. Los niveles tanto de estrógeno como de progesterona caerán, y el endometrio crecerá más delgado. Se segregarán prostaglandinas que causan constricción de las arterias espirales, reduciendo el suministro de oxígeno. El tejido endometrial morirá, dando como resultado menstruaciones, o el primer día del siguiente ciclo.
TRASTORNOS DEL SISTEMA REPRODUCTIVO Femenino
La investigación a lo largo de muchos años ha confirmado que el cáncer de cuello uterino suele ser causado por una infección de transmisión sexual por el virus del papiloma humano (VPH). Hay más de 100 virus relacionados en la familia del VPH, y las características de cada cepa determinan el resultado de la infección. En todos los casos, el virus ingresa a las células del cuerpo y utiliza su propio material genético para hacerse cargo de la maquinaria metabólica de la célula hospedadora y producir más partículas de virus.
Las infecciones por VPH son comunes tanto en hombres como en mujeres. En efecto, un estudio reciente determinó que 42.5 por ciento de las mujeres tenían VPH al momento de realizarse las pruebas. Estas mujeres variaban en edad de 14 a 59 años y diferían en raza, etnia y número de parejas sexuales. Cabe destacar que la prevalencia de infección por VPH fue de 53.8 por ciento entre las mujeres de 20 a 24 años, el grupo etario con mayor tasa de infección.
Las cepas de VPH se clasifican como de alto o bajo riesgo de acuerdo a su potencial de causar cáncer. Aunque la mayoría de las infecciones por VPH no causan enfermedades, la alteración de las funciones celulares normales en las formas de VPH de bajo riesgo puede hacer que el huésped humano masculino o femenino desarrolle verrugas genitales. A menudo, el cuerpo es capaz de eliminar una infección por VPH mediante respuestas inmunes normales dentro de los 2 años. Sin embargo, la infección más grave y de alto riesgo por ciertos tipos de VPH puede resultar en cáncer de cuello uterino (Figura\(\PageIndex{8}\)). La infección con cualquiera de las variantes causantes de cáncer VPH 16 o VPH 18 se ha relacionado con más del 70 por ciento de todos los diagnósticos de cáncer de cuello uterino. Aunque incluso estas cepas de VPH de alto riesgo se pueden eliminar del cuerpo con el tiempo, las infecciones persisten en algunos individuos. Si esto sucede, la infección por VPH puede influir en las células del cuello uterino para desarrollar cambios precancerosos.
Los factores de riesgo para el cáncer de cuello uterino incluyen tener relaciones sexuales sin protección; tener múltiples parejas sexuales; una primera experiencia sexual a una edad más temprana, cuando las células del cuello uterino no están completamente maduras; no recibir la vacuna contra el VPH; un sistema inmunológico comprometido; y fumar. El riesgo de desarrollar cáncer cervicouterino se duplica con fumar cigarrillos.
Cuando los tipos de VPH de alto riesgo ingresan a una célula, se utilizan dos proteínas virales para neutralizar las proteínas que las células hospedadoras utilizan como puntos de control en el ciclo celular. La mejor estudiada de estas proteínas es p53. En una célula normal, p53 detecta daños en el ADN en el genoma de la célula y detiene la progresión del ciclo celular, permitiendo tiempo para que ocurra la reparación del ADN, o inicia la apoptosis. Ambos procesos previenen la acumulación de mutaciones en el genoma de una célula. El VPH de alto riesgo puede neutralizar p53, manteniendo la célula en un estado en el que es posible un rápido crecimiento y perjudicando la apoptosis, permitiendo que las mutaciones se acumulen en el ADN celular.
La prevalencia de cáncer cervicouterino en Estados Unidos es muy baja debido a los exámenes regulares de detección llamados Papanicolaou. Las pruebas de Papanicolaou muestran células del cuello uterino, permitiendo la detección de células anormales. Si se detectan células precancerosas, existen varias técnicas altamente efectivas que actualmente se utilizan para eliminarlas antes de que representen un peligro. Sin embargo, las mujeres en los países en desarrollo a menudo no tienen acceso a pruebas de Papanicolaou regulares. En consecuencia, estas mujeres representan hasta el 80 por ciento de los casos de cáncer cervicouterino a nivel mundial.
En 2006 se aprobó la primera vacuna contra los tipos de VPH de alto riesgo. Ahora hay dos vacunas contra el VPH disponibles: Gardasil ® y Cervarix ®. Mientras que estas vacunas inicialmente solo fueron dirigidas a mujeres, debido a que el VPH se transmite sexualmente, tanto hombres como mujeres requieren vacunación para que este enfoque logre su máxima eficacia. Un estudio reciente sugiere que la vacuna contra el VPH ha reducido las tasas de infección por VPH por las cuatro cepas objetivo al menos a la mitad. Desafortunadamente, el alto costo de fabricar la vacuna actualmente está limitando el acceso a muchas mujeres en todo el mundo.
Los Pechos
Mientras que los senos se encuentran alejados de los demás órganos reproductores femeninos, se consideran órganos accesorios del sistema reproductivo femenino. La función de los senos es suministrar leche a un lactante en un proceso llamado lactancia. Las características externas de la mama incluyen un pezón rodeado por una areola pigmentada (Figura\(\PageIndex{9}\)), cuya coloración puede profundizarse durante el embarazo. La areola es típicamente circular y puede variar en tamaño de 25 a 100 mm de diámetro. La región areolar se caracteriza por glándulas areolares pequeñas y elevadas que secretan líquido lubricante durante la lactancia para proteger el pezón de rozaduras. Cuando un bebé amamanta, o extrae leche del pecho, toda la región areolar se lleva a la boca.
La leche materna es producida por las glándulas mamarias, que son glándulas sudoríparas modificadas. La leche misma sale del pecho a través del pezón a través de 15 a 20 conductos lactíferos que se abren en la superficie del pezón. Estos conductos lactíferos se extienden cada uno a un seno lactífero que se conecta a un lóbulo glandular dentro de la propia mama que contiene grupos de células secretoras de leche en racimos llamados alvéolos (ver Figura\(\PageIndex{9}\)). Los racimos pueden cambiar de tamaño dependiendo de la cantidad de leche en el lumen alveolar. Una vez que se hace la leche en los alvéolos, las células mioepiteliales estimuladas que rodean los alvéolos se contraen para empujar la leche hacia los senos lactíferos. A partir de aquí, el bebé puede extraer leche a través de los conductos lactíferos amamantando. Los propios lóbulos están rodeados de tejido adiposo, lo que determina el tamaño de la mama; el tamaño del seno difiere entre individuos y no afecta la cantidad de leche producida. Apoyando los senos hay múltiples bandas de tejido conectivo llamadas ligamentos suspensivos que conectan el tejido mamario con la dermis de la piel suprayacente.
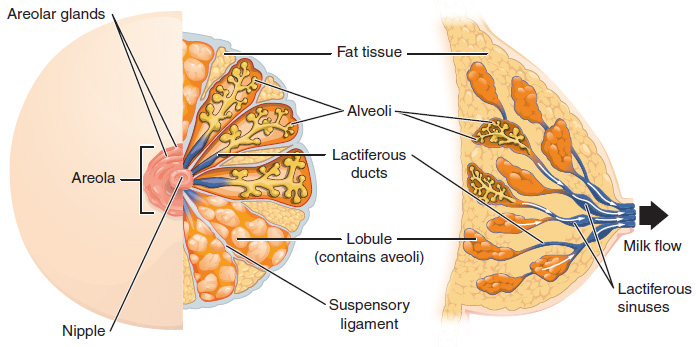
Durante las fluctuaciones hormonales normales en el ciclo menstrual, el tejido mamario responde a cambios en los niveles de estrógeno y progesterona, lo que puede provocar hinchazón y sensibilidad mamaria en algunos individuos, especialmente durante la fase secretora. Si se produce un embarazo, el aumento de hormonas conduce a un mayor desarrollo del tejido mamario y agrandamiento de los senos.
Anticonceptivos Hormonales
Las píldoras anticonceptivas aprovechan el sistema de retroalimentación negativa que regula los ciclos ováricos y menstruales para detener la ovulación y prevenir el embarazo. Normalmente funcionan proporcionando un nivel constante tanto de estrógeno como de progesterona, que retroalimenta negativamente al hipotálamo y a la hipófisis, impidiendo así la liberación de FSH y LH. Sin FSH, los folículos no maduran, y sin el aumento de LH, no se produce la ovulación. Aunque el estrógeno en las píldoras anticonceptivas sí estimula cierto engrosamiento de la pared endometrial, se reduce en comparación con un ciclo normal y es menos probable que apoye la implantación.
Algunas píldoras anticonceptivas contienen 21 píldoras activas que contienen hormonas y 7 píldoras inactivas (placebos). La disminución de las hormonas durante la semana en que la mujer toma las píldoras placebo desencadena la menstruación, aunque suele ser más ligera que un flujo menstrual normal debido a la reducción del engrosamiento endometrial. Se han desarrollado nuevos tipos de píldoras anticonceptivas que entregan estrógenos y progesterona en dosis bajas durante todo el ciclo (estas están destinadas a tomarse los 365 días del año), y la menstruación nunca ocurre. Si bien algunas mujeres prefieren tener la prueba de falta de embarazo que proporciona un periodo mensual, no se requiere la menstruación cada 28 días por razones de salud, y no se reportan efectos adversos de no tener un periodo menstrual en un individuo por lo demás sano.
Debido a que las píldoras anticonceptivas funcionan proporcionando niveles constantes de estrógeno y progesterona e interrumpiendo la retroalimentación negativa, saltarse incluso solo una o dos píldoras en ciertos puntos del ciclo (o incluso llegar varias horas tarde tomando la píldora) puede llevar a un aumento de FSH y LH y resultar en la ovulación. Es importante, por lo tanto, que la mujer siga las indicaciones del paquete de píldoras anticonceptivas para prevenir con éxito el embarazo.
EL Envejecimiento Y El Sistema Reproductivo Femenino
La fertilidad femenina (la capacidad de concebir) alcanza su punto máximo cuando las mujeres tienen veintitantos años, y se reduce lentamente hasta que una mujer alcanza los 35 años de edad. Pasado ese tiempo, la fertilidad disminuye más rápidamente, hasta que termina por completo al final de la menopausia. La menopausia es el cese del ciclo menstrual que se produce como consecuencia de la pérdida de folículos ováricos y de las hormonas que producen. Se considera que una mujer ha completado la menopausia si no ha menstruado en un año completo. Después de ese punto, se la considera posmenopáusica. La edad promedio para este cambio es consistente a nivel mundial entre 50 y 52 años de edad, pero normalmente puede ocurrir en los cuarenta años de una mujer, o más tarde en los cincuenta. La mala salud, incluido el tabaquismo, puede provocar una pérdida temprana de la fertilidad y una menopausia más temprana.
A medida que una mujer alcanza la edad de la menopausia, el agotamiento del número de folículos viables en los ovarios debido a la atresia afecta la regulación hormonal del ciclo menstrual. Durante los años previos a la menopausia, hay una disminución en los niveles de la hormona inhibina, que normalmente participa en un bucle de retroalimentación negativa a la hipófisis para controlar la producción de FSH. La disminución menopáusica de la inhibina conduce a un aumento de la FSH. La presencia de FSH estimula más folículos para crecer y secretar estrógenos. Debido a que los folículos secundarios pequeños también responden a aumentos en los niveles de FSH, se estimula el crecimiento de un mayor número de folículos; sin embargo, la mayoría sufre atresia y muere. Eventualmente, este proceso conduce al agotamiento de todos los folículos en los ovarios, y la producción de estrógeno disminuye drásticamente. Es principalmente la falta de estrógenos lo que lleva a los síntomas de la menopausia.
Los primeros cambios ocurren durante la transición menopáusica, a menudo referida como peri-menopausia, cuando el ciclo de una mujer se vuelve irregular pero no se detiene por completo. Aunque los niveles de estrógeno siguen siendo casi los mismos que antes de la transición, el nivel de progesterona producido por el cuerpo lúteo se reduce. Esta disminución de la progesterona puede conducir a un crecimiento anormal, o hiperplasia, del endometrio. Esta condición es una preocupación porque aumenta el riesgo de desarrollar cáncer de endometrio. Dos condiciones inofensivas que pueden desarrollarse durante la transición son los fibromas uterinos, que son masas benignas de células, y el sangrado irregular. A medida que cambian los niveles de estrógeno, otros síntomas que ocurren son sofocos y sudores nocturnos, problemas para dormir, sequedad vaginal, cambios de humor, dificultad para concentrarse y adelgazamiento del cabello en la cabeza junto con el crecimiento de más vello en la cara. Dependiendo del individuo, estos síntomas pueden estar completamente ausentes, moderados o severos.
Después de la menopausia, menores cantidades de estrógenos pueden llevar a otros cambios. La enfermedad cardiovascular se vuelve tan prevalente en las mujeres como en los hombres, posiblemente porque los estrógenos reducen la cantidad de colesterol en los vasos sanguíneos. Cuando falta estrógeno, muchas mujeres encuentran que de repente tienen problemas con el colesterol alto y los problemas cardiovasculares que lo acompañan. La osteoporosis es otro problema porque la densidad ósea disminuye rápidamente en los primeros años después de la menopausia. La reducción de la densidad ósea conduce a una mayor incidencia de fracturas.
La terapia hormonal (HT), que emplea medicamentos (estrógenos sintéticos y progestinas) para aumentar los niveles de estrógeno y progestina, puede aliviar algunos de los síntomas de la menopausia. En 2002, la Women's Health Initiative inició un estudio para observar a las mujeres para los resultados a largo plazo de la terapia de reemplazo hormonal durante 8.5 años. Sin embargo, el estudio se terminó prematuramente después de 5.2 años debido a la evidencia de un riesgo mayor de lo normal de cáncer de mama en pacientes que tomaban HT solo con estrógenos. Los posibles efectos positivos sobre la enfermedad cardiovascular tampoco se realizaron en los pacientes solo con estrógenos. Los resultados de otros estudios de reemplazo hormonal en los últimos 50 años, incluido un estudio de 2012 que siguió a más de 1,000 mujeres menopáusicas durante 10 años, han demostrado beneficios cardiovasculares del estrógeno y ningún aumento del riesgo de cáncer. Algunos investigadores creen que el grupo de edad probado en el ensayo de 2002 puede haber sido demasiado viejo para beneficiarse de la terapia, sesgando así los resultados. Mientras tanto, continúa un intenso debate y estudio de los beneficios y riesgos de la terapia de reemplazo. Las pautas actuales aprueban la HT para la reducción de sofocos o sofocos, pero este tratamiento generalmente solo se considera cuando las mujeres comienzan a mostrar signos de cambios menopáusicos, se usa en la dosis más baja posible por el menor tiempo posible (5 años o menos), y se sugiere que las mujeres en HT tienen exámenes pélvicos y mamarios regulares.
Revisión del Capítulo
Los genitales femeninos externos se denominan colectivamente vulva. La vagina es la vía de entrada y salida del útero. El pene del hombre se inserta en la vagina para entregar esperma, y el bebé sale del útero a través de la vagina durante el parto.
Los ovarios producen ovocitos, los gametos femeninos, en un proceso llamado ovogénesis. Al igual que con la espermatogénesis, la meiosis produce el gameto haploide (en este caso, un óvulo); sin embargo, se completa únicamente en un ovocito que ha sido penetrado por un espermatozoide. En el ovario, un ovocito rodeado de células de soporte se llama folículo. En la foliculogénesis, los folículos primordiales se convierten en folículos primarios, secundarios y terciarios. Los folículos terciarios tempranos con su antro lleno de líquido serán estimulados por un aumento de FSH, una gonadotropina producida por la hipófisis anterior, para crecer en el ciclo ovárico de 28 días. Las células de soporte de la granulosa y la teca en los folículos en crecimiento producen estrógenos, hasta que el nivel de estrógeno en el torrente sanguíneo es lo suficientemente alto como para desencadenar retroalimentación negativa en el hipotálamo y la hipófisis. Esto da como resultado una reducción de FSH y LH, y la mayoría de los folículos terciarios en el ovario sufren atresia (mueren). Un folículo, generalmente el que tiene más receptores de FSH, sobrevive a este periodo y ahora se llama folículo dominante. El folículo dominante produce más estrógeno, desencadenando retroalimentación positiva y el aumento de LH que inducirá la ovulación. Después de la ovulación, las células granulosas del folículo vacío luteinizan y se transforman en el cuerpo lúteo productor de progesterona. El ovocito ovulado con sus células granulosas circundantes es recogido por el infundíbulo de la trompa uterina, y los cilios batidos ayudan a transportarlo a través del tubo hacia el útero. La fertilización ocurre dentro del tubo uterino, y se completa la etapa final de la meiosis.
El útero tiene tres regiones: el fondo de ojo, el cuerpo y el cuello uterino. Tiene tres capas: el perimetrio externo, el miometrio muscular y el endometrio interno. El endometrio responde al estrógeno liberado por los folículos durante el ciclo menstrual y crece más grueso con un aumento de los vasos sanguíneos en preparación para el embarazo. Si el óvulo no es fertilizado, no se envía señal alguna para alargar la vida del cuerpo lúteo, y éste se degrada, deteniendo la producción de progesterona. Esta disminución en la progesterona resulta en el desprendimiento de la porción interna del endometrio en un proceso llamado menstruación, o menstruación.
Los senos son órganos sexuales accesorios que se utilizan después del nacimiento de un niño para producir leche en un proceso llamado lactancia. Las píldoras anticonceptivas proporcionan niveles constantes de estrógeno y progesterona para retroalimentar negativamente el hipotálamo y la hipófisis, y suprimir la liberación de FSH y LH, lo que inhibe la ovulación y previene el embarazo.
Preguntas de Enlace Interactivo
P. Mire este video para observar la ovulación y su iniciación en respuesta a la liberación de FSH y LH de la glándula pituitaria. ¿Qué estructuras especializadas ayudan a guiar el ovocito desde el ovario hasta la trompa uterina?
Respuesta: Las fimbrias barren el ovocito hacia la trompa uterina.
P. Mira esta serie de videos para ver el movimiento del ovocito a través del ovario. Los cilios en la trompa uterina promueven el movimiento del ovocito. ¿Qué ocurriría probablemente si los cilios estuvieran paralizados en el momento de la ovulación?
Respuesta: El ovocito no puede entrar al tubo y puede entrar en la cavidad pélvica.
Preguntas de revisión
P: ¿Cómo se llaman las gónadas femeninas?
A. ovocitos
B. óvulos
C. oviductos
D. ovarios
Respuesta: D
P. ¿Cuándo se somete la oogonia a mitosis?
A. antes del nacimiento
B. en la pubertad
C. al inicio de cada ciclo menstrual
D. durante la fertilización
Respuesta: A
P. ¿De qué estructura se origina el cuerpo lúteo?
A. cuerpo uterino
B. folículo dominante
C. trompa de Falopio
D. corpus albicans
Respuesta: B
P. ¿Dónde suele ocurrir la fertilización del óvulo por los espermatozoides?
A. vagina
B. útero
C. tubo uterino
D. ovario
Respuesta: C
P. ¿Por qué caen los niveles de estrógeno después de la menopausia?
A. Los ovarios se degradan.
B. No quedan folículos para producir estrógenos.
C. La hipófisis secreta una hormona específica para la menopausia.
D. Las células del endometrio degeneran.
Respuesta: B
P. La vulva incluye el ________.
A. conducto lactífero, rugae e himen
B. conducto lactífero, endometrio y glándulas bulbouretrales
C. mons pubis, endometrio e himen
D. mons pubis, labios mayores y glándulas de Bartolino
Respuesta: D
Preguntas de Pensamiento Crítico
P. Seguir el camino de los espermatozoides eyaculados desde la vagina hasta el ovocito. Incluir todas las estructuras del tracto reproductivo femenino por las que los espermatozoides deben atravesar para llegar al óvulo.
A. El esperma debe nadar hacia arriba en la vagina, a través del cuello uterino, y luego a través del cuerpo del útero hasta una u otra de las dos trompas uterinas. La fertilización generalmente ocurre en la trompa uterina.
P. Identificar algunas diferencias entre meiosis en hombres y mujeres.
A. La meiosis en el hombre da como resultado cuatro espermatozoides haploides viables, mientras que la meiosis en la mujer da como resultado un ovocito secundario y, al completarse tras la fecundación por un espermatozoide, un óvulo haploide viable con abundante citoplasma y hasta tres cuerpos polares con poco citoplasma que están destinados a morir.
P. Explicar la regulación hormonal de las fases del ciclo menstrual.
A. Como resultado de la degradación del cuerpo lúteo, una disminución en las concentraciones de progesterona desencadena el desprendimiento del revestimiento endometrial, marcando la fase menstrual del ciclo menstrual. Los bajos niveles de progesterona también reducen la retroalimentación negativa que se había venido produciendo en el hipotálamo y la hipófisis, dando como resultado la liberación de GnRH y, posteriormente, FSH y LH. La FSH estimula el crecimiento de folículos terciarios y las células de la granulosa y la teca comienzan a producir mayores cantidades de estrógeno. Las altas concentraciones de estrógenos estimulan la reconstrucción del revestimiento endometrial, marcando la fase proliferativa del ciclo menstrual. Las altas concentraciones de estrógeno eventualmente conducirán a una disminución de la FSH debido a la retroalimentación negativa, resultando en atresia de todos menos uno de los folículos terciarios en desarrollo. El cambio a retroalimentación positiva que ocurre con la producción elevada de estrógenos del folículo dominante estimula la oleada de LH que desencadenará la ovulación. La luteinización de las células granulosas del folículo colapsado forma el cuerpo lúteo productor de progesterona. La progesterona del cuerpo lúteo hace que el endometrio se prepare para la implantación, en parte al secretar líquido rico en nutrientes. Esto marca la fase secretora del ciclo menstrual. Finalmente, en un ciclo no fértil, el cuerpo lúteo se degradará y ocurrirá la menstruación.
P. La endometriosis es un trastorno en el que las células endometriales se implantan y proliferan fuera del útero, en las trompas uterinas, en los ovarios o incluso en la cavidad pélvica. Ofrecer una teoría sobre por qué la endometriosis aumenta el riesgo de infertilidad de una mujer.
A. El tejido endometrial que prolifera fuera del endometrio, por ejemplo, en las trompas uterinas, en los ovarios o dentro de la cavidad pélvica, podría bloquear el paso de espermatozoides, ovocitos ovulados o cigoto, reduciendo así la fertilidad.
Glosario
- alvéolos
- (de la mama) células secretoras de leche en la glándula mamaria
- ampulla
- (de la trompa uterina) porción media de la trompa uterina en la que a menudo ocurre la fertilización
- antro
- Cámara llena de fluido que caracteriza a un folículo terciario (antral) maduro
- areola
- área circular altamente pigmentada que rodea el pezón elevado y que contiene glándulas areolares que secretan líquido importante para la lubricación durante la lactancia
- Glándulas de Bartolino
- (también, glándulas vestibulares mayores) glándulas que producen un moco espeso que mantiene la humedad en el área de la vulva; también conocidas como las glándulas vestibulares mayores
- cuerpo del útero
- sección media del útero
- ligamento ancho
- ligamento ancho que sostiene el útero uniéndose lateralmente a ambos lados del útero y a la pared pélvica
- cérvix
- extremo inferior del útero donde se conecta a la vagina
- clítoris
- (también, glande clítoris) área rica en nervios de la vulva que contribuye a la sensación sexual durante el coito
- corpus albicans
- Estructura no funcional que permanece en el estroma ovárico tras regresión estructural y funcional del cuerpo lúteo
- cuerpo lúteo
- folículo transformado después de la ovulación que secreta progesterona
- endometrio
- revestimiento interno del útero, parte del cual se acumula durante la fase secretora del ciclo menstrual y luego se derrama con la menstruación
- fimbrias
- proyecciones en forma de dedo en los tubos uterinos distales
- folículo
- estructura ovárica de un ovocito y células circundantes de la granulosa (y posterior teca)
- foliculogénesis
- desarrollo de folículos ováricos de primordiales a terciarios bajo la estimulación de gonadotropinas
- fundus
- (del útero) porción abovedada del útero que es superior a las trompas uterinas
- células granulosas
- células de apoyo en el folículo ovárico que producen estrógeno
- himen
- membrana que cubre parte de la abertura de la vagina
- infundíbulo
- (de la trompa uterina) amplia, porción distal del tubo uterino que termina en fimbrias
- istmo
- porción estrecha y medial del tubo uterino que se une al útero
- labios mayores
- pliegues de piel cubiertos de pelo ubicados detrás del mons pubis
- labios menores
- Colgajos delgados, pigmentados y sin pelo de piel ubicados medial y profundo a los labios mayores
- conductos lactíferos
- conductos que conectan las glándulas mamarias con el pezón y permiten el transporte de leche
- seno lactífero
- área de recolección de leche entre alvéolos y conducto lactífero
- glándulas mamarias
- glándulas dentro de la mama que secretan leche
- menarquia
- primera menstruación en una mujer puberal
- menstruaciones
- derramamiento de la porción interna del endometrio a través de la vagina; también conocida como menstruación
- fase menstruales
- fase del ciclo menstrual en la que se desprende el revestimiento endometrial
- ciclo menstrual
- ciclo de aproximadamente 28 días de cambios en el útero que consiste en una fase menstrual, una fase proliferativa y una fase secretora
- mons pubis
- montículo de tejido graso localizado en la parte frontal de la vulva
- miometrio
- capa de músculo liso del útero que permite contracciones uterinas durante el trabajo de parto y expulsión de sangre menstrual
- ovocito
- célula que resulta de la división del oogonio y sufre meiosis I en la oleada de LH y meiosis II en la fertilización para convertirse en óvulo haploide
- Oogénesis
- proceso por el cual la oogonia se divide por mitosis a ovocitos primarios, los cuales se someten a meiosis para producir el ovocito secundario y, tras la fertilización, el óvulo
- oogonia
- Células madre ováricas que se someten a mitosis durante el desarrollo fetal femenino para formar ovocitos primarios
- ciclo ovárico
- ciclo de aproximadamente 28 días de cambios en el ovario consistente en una fase folicular y una fase lútea
- ovarios
- gónadas femeninas que producen ovocitos y hormonas esteroides sexuales (notablemente estrógeno y progesterona)
- ovulación
- liberación de un ovocito secundario y células granulosas asociadas de un ovario
- óvulo
- Gameto haploide femenino resultante de la finalización de la meiosis II en la fecundación
- perimetrio
- capa epitelial externa de la pared uterina
- cuerpo polar
- célula más pequeña producida durante el proceso de meiosis en la oogénesis
- folículos primarios
- folículos ováricos con un ovocito primario y una capa de células granulosas cuboidales
- folículos primordiales
- folículos ováricos menos desarrollados que consisten en un solo ovocito y una sola capa de células granulosas planas (escamosas)
- fase proliferativa
- fase del ciclo menstrual en la que prolifera el endometrio
- rugae
- (de la vagina) pliegues de piel en la vagina que le permiten estirarse durante el coito y el parto
- folículos secundarios
- folículos ováricos con un ovocito primario y múltiples capas de células granulosas
- fase secretora
- fase del ciclo menstrual en la que el endometrio secreta un líquido rico en nutrientes en preparación para la implantación de un embrión
- ligamentos suspensivos
- bandas de tejido conectivo que suspenden la mama sobre la pared torácica mediante la unión a la dermis suprayacente
- folículos terciarios
- (también, folículos antrales) folículos ováricos con un ovocito primario o secundario, múltiples capas de células de la granulosa y un antro completamente formado
- células de teca
- Células productoras de estrógenos en un folículo ovárico en maduración
- trompas uterinas
- (también, trompas de Falopio u oviductos) conductos que facilitan el transporte de un ovocito ovulado al útero
- útero
- órgano hueco muscular en el que un óvulo fertilizado se convierte en feto
- vagina
- órgano similar a un túnel que proporciona acceso al útero para la inserción del semen y desde el útero para el nacimiento de un bebé
- vulva
- genitales femeninos externos


