Capítulo 6: Trastornos del sueño
- Page ID
- 148620
\( \newcommand{\vecs}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\( \newcommand{\vecd}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash {#1}}} \)
\( \newcommand{\dsum}{\displaystyle\sum\limits} \)
\( \newcommand{\dint}{\displaystyle\int\limits} \)
\( \newcommand{\dlim}{\displaystyle\lim\limits} \)
\( \newcommand{\id}{\mathrm{id}}\) \( \newcommand{\Span}{\mathrm{span}}\)
( \newcommand{\kernel}{\mathrm{null}\,}\) \( \newcommand{\range}{\mathrm{range}\,}\)
\( \newcommand{\RealPart}{\mathrm{Re}}\) \( \newcommand{\ImaginaryPart}{\mathrm{Im}}\)
\( \newcommand{\Argument}{\mathrm{Arg}}\) \( \newcommand{\norm}[1]{\| #1 \|}\)
\( \newcommand{\inner}[2]{\langle #1, #2 \rangle}\)
\( \newcommand{\Span}{\mathrm{span}}\)
\( \newcommand{\id}{\mathrm{id}}\)
\( \newcommand{\Span}{\mathrm{span}}\)
\( \newcommand{\kernel}{\mathrm{null}\,}\)
\( \newcommand{\range}{\mathrm{range}\,}\)
\( \newcommand{\RealPart}{\mathrm{Re}}\)
\( \newcommand{\ImaginaryPart}{\mathrm{Im}}\)
\( \newcommand{\Argument}{\mathrm{Arg}}\)
\( \newcommand{\norm}[1]{\| #1 \|}\)
\( \newcommand{\inner}[2]{\langle #1, #2 \rangle}\)
\( \newcommand{\Span}{\mathrm{span}}\) \( \newcommand{\AA}{\unicode[.8,0]{x212B}}\)
\( \newcommand{\vectorA}[1]{\vec{#1}} % arrow\)
\( \newcommand{\vectorAt}[1]{\vec{\text{#1}}} % arrow\)
\( \newcommand{\vectorB}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\( \newcommand{\vectorC}[1]{\textbf{#1}} \)
\( \newcommand{\vectorD}[1]{\overrightarrow{#1}} \)
\( \newcommand{\vectorDt}[1]{\overrightarrow{\text{#1}}} \)
\( \newcommand{\vectE}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash{\mathbf {#1}}}} \)
\( \newcommand{\vecs}[1]{\overset { \scriptstyle \rightharpoonup} {\mathbf{#1}} } \)
\(\newcommand{\longvect}{\overrightarrow}\)
\( \newcommand{\vecd}[1]{\overset{-\!-\!\rightharpoonup}{\vphantom{a}\smash {#1}}} \)
\(\newcommand{\avec}{\mathbf a}\) \(\newcommand{\bvec}{\mathbf b}\) \(\newcommand{\cvec}{\mathbf c}\) \(\newcommand{\dvec}{\mathbf d}\) \(\newcommand{\dtil}{\widetilde{\mathbf d}}\) \(\newcommand{\evec}{\mathbf e}\) \(\newcommand{\fvec}{\mathbf f}\) \(\newcommand{\nvec}{\mathbf n}\) \(\newcommand{\pvec}{\mathbf p}\) \(\newcommand{\qvec}{\mathbf q}\) \(\newcommand{\svec}{\mathbf s}\) \(\newcommand{\tvec}{\mathbf t}\) \(\newcommand{\uvec}{\mathbf u}\) \(\newcommand{\vvec}{\mathbf v}\) \(\newcommand{\wvec}{\mathbf w}\) \(\newcommand{\xvec}{\mathbf x}\) \(\newcommand{\yvec}{\mathbf y}\) \(\newcommand{\zvec}{\mathbf z}\) \(\newcommand{\rvec}{\mathbf r}\) \(\newcommand{\mvec}{\mathbf m}\) \(\newcommand{\zerovec}{\mathbf 0}\) \(\newcommand{\onevec}{\mathbf 1}\) \(\newcommand{\real}{\mathbb R}\) \(\newcommand{\twovec}[2]{\left[\begin{array}{r}#1 \\ #2 \end{array}\right]}\) \(\newcommand{\ctwovec}[2]{\left[\begin{array}{c}#1 \\ #2 \end{array}\right]}\) \(\newcommand{\threevec}[3]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \end{array}\right]}\) \(\newcommand{\cthreevec}[3]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \end{array}\right]}\) \(\newcommand{\fourvec}[4]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \\ #4 \end{array}\right]}\) \(\newcommand{\cfourvec}[4]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \\ #4 \end{array}\right]}\) \(\newcommand{\fivevec}[5]{\left[\begin{array}{r}#1 \\ #2 \\ #3 \\ #4 \\ #5 \\ \end{array}\right]}\) \(\newcommand{\cfivevec}[5]{\left[\begin{array}{c}#1 \\ #2 \\ #3 \\ #4 \\ #5 \\ \end{array}\right]}\) \(\newcommand{\mattwo}[4]{\left[\begin{array}{rr}#1 \amp #2 \\ #3 \amp #4 \\ \end{array}\right]}\) \(\newcommand{\laspan}[1]{\text{Span}\{#1\}}\) \(\newcommand{\bcal}{\cal B}\) \(\newcommand{\ccal}{\cal C}\) \(\newcommand{\scal}{\cal S}\) \(\newcommand{\wcal}{\cal W}\) \(\newcommand{\ecal}{\cal E}\) \(\newcommand{\coords}[2]{\left\{#1\right\}_{#2}}\) \(\newcommand{\gray}[1]{\color{gray}{#1}}\) \(\newcommand{\lgray}[1]{\color{lightgray}{#1}}\) \(\newcommand{\rank}{\operatorname{rank}}\) \(\newcommand{\row}{\text{Row}}\) \(\newcommand{\col}{\text{Col}}\) \(\renewcommand{\row}{\text{Row}}\) \(\newcommand{\nul}{\text{Nul}}\) \(\newcommand{\var}{\text{Var}}\) \(\newcommand{\corr}{\text{corr}}\) \(\newcommand{\len}[1]{\left|#1\right|}\) \(\newcommand{\bbar}{\overline{\bvec}}\) \(\newcommand{\bhat}{\widehat{\bvec}}\) \(\newcommand{\bperp}{\bvec^\perp}\) \(\newcommand{\xhat}{\widehat{\xvec}}\) \(\newcommand{\vhat}{\widehat{\vvec}}\) \(\newcommand{\uhat}{\widehat{\uvec}}\) \(\newcommand{\what}{\widehat{\wvec}}\) \(\newcommand{\Sighat}{\widehat{\Sigma}}\) \(\newcommand{\lt}{<}\) \(\newcommand{\gt}{>}\) \(\newcommand{\amp}{&}\) \(\definecolor{fillinmathshade}{gray}{0.9}\)Introducción
Si bien un trastorno como la apnea obstructiva del sueño, que no respira durante la noche, es muy grave y tiene consecuencias letales, también es esencial que otros trastornos del sueño aparentemente más sutiles, como los movimientos periódicos de las extremidades, sean diagnosticados y tratados. Por ejemplo, si alguien tiene somnolencia diurna, y se ha descartado la apnea del sueño, la persona aún necesita averiguar qué está llevando a su somnolencia. En el capítulo 1, hemos cubierto la deuda del sueño y sus graves consecuencias, como depresión, accidente cerebrovascular, ataque cardíaco, obesidad, diabetes y más. Por lo tanto, no debemos tomarnos a la ligera ninguna condición que interrumpa el sueño. En mis talleres, he conocido a personas de todo el mundo que me dicen que se habían sometido a estudios del sueño en los que, después de que se descartó la apnea, fueron enviados en su camino sin más investigación ni consejo. O peor aún, se les dio una receta de pastillas para dormir, que no pretenden ser una solución a largo plazo y pueden llevar a innumerables otros problemas sin ningún beneficio o, a lo sumo, quizás veinte minutos adicionales de sueño por noche. Necesitamos abogar por nosotros mismos y por nuestros seres queridos para lograr que los profesionales de la salud perseveren hasta que sepamos qué está causando la somnolencia diurna y que la traten. Nuestras vidas dependen de ello.
Insomnio
Muchas personas que sufren de falta de sueño piensan que tienen un trastorno llamado insomnio. Sin embargo, la mayoría de las personas que creen esto en realidad tienen un factor particular que causa su falta de sueño, y tales factores generalmente se pueden abordar: el sueño mejora y el insomnio desaparece. Es raro que una persona tenga insomnio no causado por otra cosa, como estrés, dolor físico, medicamentos, un trastorno psiquiátrico, una enfermedad física o malos hábitos de salud del sueño. Esto es lo que quiero decir con “factores” que causan insomnio.
Los factores más sencillos de abordar son los malos hábitos de salud del sueño. Consulte el capítulo 1 para identificar y determinar estrategias para atender hábitos que perturben su sueño. Ese capítulo también cuenta con instrucciones detalladas de varias técnicas para aliviar el insomnio así como recomendaciones para tratamientos efectivos; el estándar de oro es la terapia cognitivo-conductual para el insomnio. Para muchas personas, seguir las pautas del capítulo 1 arreglarán su sueño. Si no, un especialista en sueño puede determinar qué otros factores deben abordarse y desarrollar un enfoque de tratamiento. Una vez que se han abordado todos estos factores, si la persona aún no está durmiendo bien, entonces puede ser necesario un estudio clínico del sueño para identificar un trastorno subyacente del sueño que causa el insomnio. Pero para la mayoría de las personas, su sueño se restaurará antes de que lleguen a esa etapa.
Ronquidos
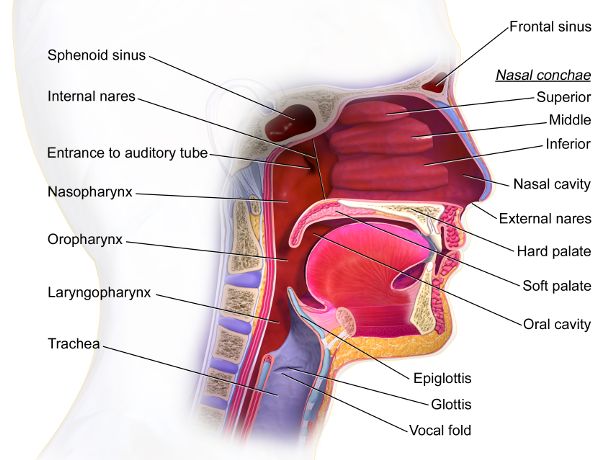
¿Alguna vez te has dado cuenta de que si una persona que ronca rueda de costado, a veces detiene incluso el sonido más devastador de cráneos? Los ronquidos pueden ser causados por la arquitectura y el tono muscular de las estructuras dentro y alrededor de la faringe, que se compone de la nasofaringe, orofaringe o laringofaringe (Figura 6.1) .1 Durante el sueño, se pierde el tono muscular del estado de vigilia y este tejido se cierra en diversos grados y vibra a medida que se mueve la respiración pasado. Hay otras localizaciones, como el pasaje nasal o entre los labios, que pueden provocar ronquidos. A menudo ocurre durante la inhalación pero también ocurre con la exhalación. Consumir alcohol, fumar cigarrillos o tener congestión nasal por un resfriado empeora los ronquidos, al igual que puede tener sobrepeso o estar embarazada. Si bien algunos ronquidos no tienen idea de que están roncando y jurarán, “nunca ronco”, otros se despertarán con el ruido. Los ronquidos intensos pueden ser un indicio de apnea obstructiva del sueño, pero no siempre. Debido a las consecuencias potencialmente letales de la apnea obstructiva del sueño, si un roncador fuerte también tiene sueño durante el día, es importante considerar un estudio del sueño para descartar la apnea. Este camino de la medicina preventiva puede salvar la vida del ronquista.
Los tratamientos para los ronquidos incluyen dormir de lado, perder peso (si tiene sobrepeso), eliminar la nicotina y evitar o reducir el alcohol. También hay muchos dispositivos que pueden ayudar, desde aparatos económicos de venta libre hasta costosos aparatos orales diseñados por dentistas capacitados en medicina del sueño. El rango de eficacia de estos dispositivos es amplio, ya que el mismo dispositivo funciona bien para una persona y en absoluto para otra.
Una de las poblaciones que se pasan por alto con respecto a la respiración relacionada con el trastorno del sueño son los niños, aunque hasta el 15 por ciento de ellos puedan tenerla. Es desconcertante que el 90 por ciento de estos casos no sean diagnosticados. Se puede asociar con dolores de cabeza, irritabilidad, enuresis y por supuesto, somnolencia diurna. Las causas van desde problemas con las amígdalas hasta el desarrollo irregular del hueso facial, por lo que involucrar a un otorrinolaringólogo pediátrico (médico de oído, nariz y garganta) puede ser impactante.
Apnea obstructiva del sueño
Las estadísticas en torno a la apnea obstructiva del sueño (AOS) son alarmantes cuando consideramos que ocurre en más de uno de cada cuatro adultos entre treinta y setenta años, con más del 80 por ciento de los casos no diagnosticados. Si se agrega a la ecuación un factor de riesgo como tener trastorno de estrés postraumático o sobrepeso, la probabilidad de tener AOS aumenta dramáticamente. La AOS puede causar diabetes, aumento de peso, accidente cerebrovascular, ataque cardíaco, presión arterial alta y depresión, por lo que debemos aumentar la educación y los exámenes de detección de AOS. Pero, ¿qué es OSA exactamente? La vía aérea se obstruye durante el sueño, y los niveles de oxígeno en el cuerpo y el cerebro caen, con daño asociado al tejido dependiendo de la gravedad del trastorno. Si los niveles de oxígeno bajan lo suficiente, pequeñas partes del cerebro y del corazón podrían morir cada noche. La razón por la que el flujo de aire se bloquea suele ser porque el tejido de la garganta o el peso de la lengua cierra la abertura de una manera más extrema que los ronquidos. Los ronquidos permiten que el aire pase a través, a pesar de la vibración del tejido. En contraste, con OSA, el aire está bloqueado por una cantidad de tiempo variada, sucediendo algunas o cientos de veces cada noche, a menudo sin que el durmiente tenga idea alguna. Los ronquidos fuertes pueden ser un indicio de OSA, pero también las personas que no roncan en absoluto podrían tener AOS. Despertarse con dolores de cabeza, sentirse somnoliento durante el día y tener un deterioro cognitivo o un aumento de peso inesperado son síntomas de AOS. La OSA se diagnostica con un estudio del sueño, y ahora también hay equipos en el hogar que se pueden usar en muchos casos, lo que facilita aún más dar este paso crucial para mejorar la salud.
Una vez que se diagnostica la OSA, hay una variedad de opciones para el tratamiento, que incluyen la pérdida de peso (si una persona tiene sobrepeso), dejar de fumar y/o beber alcohol, dormir con un aparato para mantener a la persona de lado y usar aparatos orales o dispositivos que mantengan las vías respiratorias abiertas con presión de aire. La presión positiva continua en las vías respiratorias (CPAP) consiste en una pieza que pasa por la boca y/o la nariz conectada a una manguera que suministra un flujo de aire para mantener la vía aérea abierta. Existe una variedad de formas y tamaños, por lo que si un paciente no se siente cómodo usando lo que se le da, es importante que defienda por sí mismo para obtener un dispositivo más cómodo (Figura 6.2). También hay aparatos orales que pueden sostener la lengua o mover la mandíbula hacia adelante, y estos no dependen de una máquina de flujo de aire. Algunos pacientes recurren a cirugías, pero normalmente no son tan efectivas como la CPAP. Visite este sitio web 2 de la Escuela de Medicina de Harvard para obtener recursos de apnea y un video del jugador de basquetbol retirado Shaquille O'Neal pasando por el proceso de ser diagnosticado y tratado por su OSA.3

Apnea Central del Sueño
La apnea central del sueño (CSA) es un trastorno poco frecuente en comparación con el AOS y se asocia con que el cerebro no envía la señal para respirar.
Algunos casos de CSA son causados por problemas con el corazón o los riñones o por tomar opioides por más de dos meses. El concepto de CSA es similar al de OSA en que la persona estará cansada durante el día porque no está recibiendo suficiente oxígeno al dormir, pero los tratamientos variarán dependiendo de la causa.

Síndrome de muerte súbita infantil
El síndrome de muerte súbita infantil (SMSL) no es un trastorno del sueño per se, pero es digno de discusión en este capítulo. El SMSL es la muerte súbita e inexplicable de un lactante menor de un año y es la principal causa de muerte en niños de uno a once meses de edad. Las tasas más altas se encuentran en bebés de dos a cuatro meses de edad. La investigación sugiere que está ligada a una anomalía en el tronco cerebral. Se están realizando estudios para investigar más a fondo la posibilidad de realizar una prueba de detección auditiva para identificar bebés con mayor riesgo de SIDS. La conexión puede ser la vía auditiva que viaja a través del tronco cerebral. Si bien no se conoce la causa del SIDS, ciertas prácticas aumentan el riesgo y por lo tanto es mejor evitarlas: inhalar humo de segunda mano, dormir en superficies blandas, sobrecalentarse o dormir boca abajo. El consejo actual es poner a los bebés boca arriba para dormir, usar un colchón firme, y poner a los bebés en ropa para dormir o un saco de dormir para que no sean necesarias las fundas (Figura 6.4). También se ha demostrado que la lactancia materna reduce drásticamente el riesgo de SIDS.

Síndrome de Piernas Inquietas
Tener piernas inquietas puede no sonar tan mal, pero con un mayor riesgo de depresión y ansiedad, así como las innumerables consecuencias del sueño deficiente, el síndrome de piernas inquietas (SPI) tiene repercusiones de largo alcance en la vida de una persona. Esto surge de lo que a menudo es una sensación indescriptible, tal vez hormigueo o picazón, que desencadena un impulso abrumador de mover las piernas. Las sensaciones tienden a interrumpir las actividades diarias, como viajar en un automóvil o sentarse en un aula, y son perjudiciales para dormir.
En ocasiones se desconoce la causa, pero la anemia, la diabetes o el embarazo podrían dar lugar a SPI o empeorarlo. Los medicamentos como los antidepresivos, los medicamentos para la alergia, los medicamentos para dormir de venta libre y los medicamentos antinauseos pueden causar y agravar el SPI.
El ejercicio puede aliviar los síntomas del SPI, pero curiosamente, hacer ejercicio con demasiada intensidad puede aumentarlos. Las prácticas reductoras del estrés y relajantes musculares como yoga, meditación, baños calientes y masajes mitigan los síntomas y promueven el sueño. Eliminar la nicotina, el alcohol y la cafeína es crucial.
Movimientos periódicos de las extremidades
Ocasionalmente las personas confunden los movimientos periódicos de las extremidades (PLM) con el SPI, pero son trastornos separados. Si bien las sensaciones de SPI provocan el impulso de mover las piernas, el PLM es un movimiento inconsciente e incontrolable en sí mismo. El dedo gordo del pie o la pierna se mueve un par de veces por minuto hasta por una hora. A veces, aunque raramente, los movimientos también están en los brazos. Estos movimientos comunes de las piernas a menudo no perturban al durmiente y, si ese es el caso, no se considerarían un trastorno. De hecho, una pareja dormida es quien puede tener interrumpido el sueño, mientras que la persona con PLM está durmiendo pacíficamente. Si los movimientos sí interrumpen el sueño de la persona con PLM, en ese momento, se considera un trastorno y tendrá todas las consecuencias de la falta de sueño.
Calambres en las piernas
Casi todos experimentarán calambres en las piernas relacionados con el sueño al menos una vez en la vida, pero algunos individuos tienen varias de estas contracciones musculares intensas y dolorosas todas las noches. Tanto el calambre en sí como el dolor persistente dificultan el sueño. Los calambres en las piernas durante el sueño son más probables en presencia de diabetes, deshidratación, desequilibrio electrolítico (incluyendo potasio, calcio o magnesio), diuréticos y algunos medicamentos. Si bien el ejercicio extenuante a veces se enumera como un factor agravante, la asociación podría ser más sobre la falta de rehidratación, estiramiento o reemplazo de electrolitos después del ejercicio extenuante en lugar del ejercicio en sí. En la mayoría de los casos, el ejercicio diario, incluido el estiramiento, ayuda a prevenir calambres en las piernas (Figura 6.5). Además de un programa de ejercicios diurnos, el ejercicio ligero, como caminar o andar suavemente en bicicleta estacionaria, durante unos minutos antes de acostarse puede evitar los calambres. Durante el calambre en sí, estirar, caminar, masajear y calentar brindan alivio. Los profesionales de la salud son capaces de determinar si hay desequilibrios (como un desequilibrio electrolítico) u otras afecciones médicas que, cuando se tratan, resolverán los calambres en las piernas.

Bruxismo
Apretar fuertemente la mandíbula o rechinar los dientes durante los estados de sueño o vigilia se llama bruxismo. Como trastorno del sueño, los episodios ocurren de unas pocas a cientos de veces cada noche. Dependiendo de su gravedad, el bruxismo puede dañar los dientes, interrumpir el sueño y provocar dolores de cabeza o dolor similar a un dolor de oído. En muchos casos, las personas que tienen bruxismo son totalmente inconscientes. Los factores de riesgo son el estrés, la ansiedad, la ira, la frustración, la competitividad extrema, la hiperactividad, los medicamentos (incluidos los antidepresivos), la nicotina, el alcohol, la cafeína y algunos trastornos de salud mental y física (como la enfermedad por reflujo gastroesofágico). Para ayudar a resolver el bruxismo, considere la terapia cognitivo-conductual (para ansiedad, estrés, etc.) y estrategias de relajación como mindfulness, meditación y yoga, además de abordar los factores de riesgo. Los aparatos bucales, similares a los protectores bucales, protegen los dientes durante el sueño pero no abordan el trastorno.
Parálisis del sueño
Dado que es normal paralizarse durante el sueño REM, la “parálisis del sueño” no suena como un trastorno, sino que lo es. Quizás debería llamarse “parálisis presleep” o “parálisis possueño” porque esas son las veces que ocurre. Un episodio de unos segundos o minutos puede ocurrir varias veces al año o sólo una vez en la vida. Una persona es incapaz de hablar y no puede moverse excepto para respirar y mover los ojos. La mayoría de las personas con las que he trabajado que tienen parálisis del sueño han reportado alucinaciones visuales, como ver a una persona al pie de la cama, y también sentimientos de ansiedad durante el episodio (Figura 6.6). Estar privado de sueño o estresado o tener un horario de sueño irregular aumenta la probabilidad de tener parálisis del sueño. También se asocia con medicamentos particulares, narcolepsia y afecciones psiquiátricas, incluido el trastorno bipolar. Aparte de descartar y abordar problemas de salud mental o física y narcolepsia, el tratamiento suele implicar atender el estrés y recibir sesiones programadas regularmente de ocho horas de sueño cada noche. Para reducir su ansiedad, he entrenado a la gente sobre técnicas de meditación y respiración para usar durante la parálisis. Todos me han informado que la práctica los hace sentir menos aversivos y temerosos de los episodios, y en consecuencia, su calidad de sueño mejoró.

Trastorno de la conducta del sueño
Cuando la parálisis normal del sueño REM no se apodera, una persona representará sus sueños saltando, gritando, balanceando el brazo, o lo que sea que ocurra en el sueño (Figura 6.7). Este es el trastorno de conducta del sueño REM (RBD). A diferencia del sonambulismo, una persona con RBD generalmente tendrá los ojos cerrados y rara vez caminará. Al despertar, rápidamente se ponen alerta y son capaces de reportar su sueño, el cual contendrá actividades que coincidan con sus movimientos observados. Esto puede suceder cuatro veces por noche, todas las noches, o tan raramente como una vez al mes. El durmiente no tiene conciencia del episodio. El consumo de alcohol (y la abstinencia), ciertos medicamentos y la deuda del sueño exacerban la RBD. Debido a que más de una de cada tres personas con enfermedad de Parkinson también tiene RBD, los profesionales de la salud recomiendan monitorear a los pacientes con RBD en busca de signos de Parkinson para que los tratamientos tempranos para ralentizar el curso de la enfermedad puedan comenzar de inmediato. Los pacientes con RBD también tienen mayor riesgo de experimentar otros trastornos del sueño, como la narcolepsia y la apnea del sueño, por lo que requieren estudios regulares del sueño para que estos otros trastornos puedan ser diagnosticados y tratados. El RBD en sí se suele tratar con medicamentos.

Trastorno alimentario relacionado con el sueño
Levantarse en mitad de la noche para tomar un refrigerio puede sonar inofensivo, pero eso no es lo único que sucede con el trastorno alimentario relacionado con el sueño (SRED). En este caso, la persona normalmente comerá atracones con bastante rapidez y, dado que no está completamente alerta, podría cortarse o quemarse cocinando. Los alimentos que comen también son a veces artículos no comestibles como carne cruda, café molido o incluso suministros de limpieza (Figura 6.8). A diferencia de un sonámbulo, que probablemente tendrá miedo si los despiertas, una persona con SRED tiende a estar enojada y hostil cuando se despierta de un episodio. Pueden o no tener ningún recuerdo del suceso, por lo que puede ser aterrador presentarse por la mañana a una cocina desordenada y un dolor de estómago. El uso de antidepresivos, recetas para dormir y otros medicamentos puede causar SRED. Dormir mal aumenta la frecuencia de estos episodios. Por lo general, un médico le recetará medicamentos para tratar los síntomas.

Sonambulismo
Durante el sueño de onda lenta en la primera mitad de la noche, una persona puede caminar, o a veces correr, fuera de la cama, con los ojos vidriados y abiertos (Figura 6.9). Hablan o se involucran en otras conductas, a veces elaboradas y/o inapropiadas. Los episodios pueden ocurrir solo unas pocas veces al año o varias veces cada noche, o incluso durante una siesta. Despertar a alguien del sonambulismo puede dar mucho miedo y desorientar al sonámbulo. Si bien es un mito que es peligroso despertar a un sonámbulo porque puede morir por el susto, de hecho es peligroso despertar a un sonámbulo demasiado repentinamente porque, en su confusión, pueden atacarte y lastimarte a ti o a ellos mismos. Si te sientes completamente cómodo, guía suavemente a la persona de regreso a la cama, tocándola lo menos posible, persuadiéndola en la dirección correcta hasta que se meta en la cama ellos mismos. Ese enfoque es arriesgado, por lo que la otra opción es alejarse a una distancia segura y hacer ruido, aumentando gradualmente de volumen, hasta que la persona despierte. Se asustarán, pero al menos estás fuera de peligro. Entonces amablemente explicarles que están bien y que estaban sonámbulos.

El alcohol, las recetas para dormir, el estrés, el horario irregular del sueño, el trastorno por estrés postraumático, el asma, el síndrome premenstrual, la fiebre, ciertos medicamentos y la deuda del sueño pueden causar sonambulismo La atención plena, la meditación, la hipnosis y las estrategias de reducción del estrés pueden tratarla. También es importante hacer un control de seguridad en el dormitorio y el hogar para minimizar el daño que pueda surgir durante un episodio. Por ejemplo, asegúrese de que el sonámbulo no tenga fácil acceso a medicamentos recetados, tijeras o llaves del auto, y coloque puertas en las escaleras.
Ahora que estás familiarizado con el sonambulismo, tómate un momento para compararlo con el trastorno de la conducta del sueño REM.
Malos sueños, pesadillas y terrores nocturnos
Es normal tener un “mal sueño” ocasional, un poco angustiante en su sensación. No obstante, cuando un sueño es tan perturbador que provoca que te despiertes, se le llama pesadilla (Figura 6.10). Por sí solas, las pesadillas no son un trastorno del sueño a menos que ocurran con tanta frecuencia que te están haciendo perder el sueño. Una de las dificultades es que dado que las pesadillas ocurren durante el sueño REM, el sueño es vívido, por lo que al despertar, e incluso a lo largo del día siguiente, puede ser un reto limpiarlo de la mente.

En contraste, cuando se despierta de un terror nocturno, que suele ocurrir durante el sueño de onda lenta, con sus sueños aburridos asociados, generalmente no hay recuerdo del sueño. Sin embargo, no hay nada aburrido en la respuesta fisiológica a los terrores nocturnos. Una persona despierta de un terror nocturno con una abrumadora sensación de miedo y un corazón latiendo fuerte, temblando y tal vez incluso gritando, saltando de la cama, o golpeando a alguien. También suelen estar desorientados y lentos para responder a alguien que intenta calmarlos. Los terrores nocturnos son típicos durante el primer tercio de la noche, cuando tenemos el sueño de olas más lentas, mientras que las pesadillas suelen ocurrir durante el último tercio de la noche, durante nuestros períodos más largos de REM.
Las pesadillas y los terrores nocturnos tienen una variedad de causas que incluyen antidepresivos, prescripciones de presión arterial alta, alcohol, trastorno de estrés postraumático, agotamiento, trastornos mentales y horarios de sueño inconsistentes. Los tratamientos incluyen abordar estos factores, así como implementar prácticas de reducción del estrés y atención plena. La terapia de ensayo con imágenes también es un tratamiento prometedor y también ha ayudado a reducir los síntomas de trauma diurno (ver capítulo 5).
Mojar la cama
Es posible que un niño no pueda controlar su vejiga durante el sueño hasta los cinco años de edad, por lo que a menos que haya enuresis dos veces o más a la semana en un niño mayor de cinco años, no se considera un trastorno. Es crucial que si un niño moja la cama, su autoestima se considere en el manejo de la misma por parte de los padres. Además de ser perjudiciales para la salud emocional del niño, avergonzarlo porque también se sabe que hace que la enuresis sea más severa y tarde más en resolverse.
Si un niño ha pasado seis o más meses sin orinarse en la cama y luego de repente comienza de nuevo, podría deberse a estrés, una infección del tracto urinario, estreñimiento u otro trastorno. En adultos mayores, la enuresis puede ocurrir con demencia, depresión o apnea obstructiva del sueño. Algunas formas de diabetes también causan enuresis. En raras ocasiones, los desequilibrios hormonales pueden causar enuresis a cualquier edad. Normalmente, los niveles de hormona antidiurética (vasopresina) aumentan durante el sueño para mantener la cantidad de orina producida lo suficientemente baja como para que la vejiga la mantenga toda la noche. Si estos niveles son demasiado bajos, la vejiga puede llenarse varias veces durante la noche, por lo que la persona tendría que despertarse repetidamente para ir a orinar al baño y eventualmente podría estar demasiado cansada para despertarse. Una vez descartados los problemas de salud mental y física, el tratamiento debe enfocarse en minimizar cualquier vergüenza asociada con la enuresis combinada con terapias conductuales como alarmas de enuresis y refuerzo positivo.
Jet Lag
Viajar a través de zonas horarias puede ser ruinoso para tu horario de sueño. Es posible que te encuentres despertando en mitad de la noche, bien despierto y sin capacidad para volver a dormir, y durante el día, es posible que te golpeen con una fuerte y repentina ola de somnolencia incontrolable (Figura 6.11). Para muchas personas, su ritmo circadiano tarda un día en cambiar una hora, así que en los días previos a un viaje, intenta acercar tu hora de dormir a la de tu destino. Mantente hidratado y evita o consume solo un mínimo de cafeína y alcohol durante el vuelo. Considera incorporar luz brillante por la mañana o temprano en la noche, dependiendo de la dirección del turno; ejercicio diario; y ayuno programado. Algunas personas encuentran útil la suplementación con melatonina poco antes de acostarse la noche de su llegada o al comienzo de un vuelo de ojos rojos. Tenga cuidado y busque el consejo de su médico con respecto a la melatonina porque interactúa con algunos medicamentos y remedios naturales. Además, los investigadores han descubierto que algunos suplementos de melatonina llevan niveles peligrosamente altos de la hormona (muchas veces más altos de lo que se indica en la botella), y algunos productos etiquetados como “melatonina” no contenían melatonina en absoluto.4

Durmiente Corto
La investigación sugiere que existe una diferencia genética que cambia la necesidad de dormir de algunas raras, menos del 1 por ciento de la población, por lo que necesitan menos de seis horas de sueño por noche. Nunca duermen más de seis horas, incluso los fines de semana, y no necesitan siestas. Todas las mañanas, se despiertan sintiéndose renovados; no tienen periodos somnolientos durante el día y por lo tanto no necesitan cafeína ni ningún estimulante para mantenerse alerta. Este patrón de sueño comienza en la infancia, dura toda la vida, y tiende a ir acompañado de otras características como un estado de ánimo generalmente optimista, menos reacción a estímulos dolorosos, y una personalidad algo maníaca. No es posible enseñarte a dormir poco, y si necesitas dormir los fines de semana, despertarte menos que revitalizado, sentirte somnoliento durante el día o necesitas cafeína para mantenerte alerta, no tienes el sueño corto. La mayoría de las personas que duermen menos de ocho horas por noche están privadas de sueño y están causando daño a sus cuerpos y mentes.
Fase retrasada o avanzada de sueño-vigilia
Hay dos trastornos separados, la fase retrasada del sueño-vigilia (DSP) y la fase sueño-vigilia avanzada (ASP), categorizados como trastornos del ritmo circadiano (ver capítulo 3). Alguien con DSP podría referirse a sí mismo como un “noctámbulo” o “persona nocturna” porque su tendencia es quedarse despierto hasta tarde y levantarse hasta tarde. Una “alondra” y “madrugador” se refiere a aquellos con ASP, que se acuestan temprano y se levantan antes del amanecer (Figuras 6.12a y 6.12b). Si alguien con DSP o ASP es capaz de seguir su ritmo natural y aún dormir ocho horas pacíficamente cada noche, su trastorno puede no causar problemas en su vida y no requerir tratamiento.
Si el horario de la persona tiene que cambiarse —por ejemplo, debido a compromisos escolares, familiares o laborales—, la investigación indica que el uso de melatonina, guiado por un especialista en sueño, es efectivo para cambiar el horario del sueño. La terapia de luz brillante también es efectiva tanto para DSP como para ASP, aunque con sincronización inversa. Para DSP, las luces brillantes y la luz azul de los dispositivos deben evitarse en las dos horas anteriores a la hora de acostarse deseada, y la exposición a luz brillante (luz solar, si está disponible) debe buscarse en el momento en que uno desee despertar. Para ASP, se debe evitar la luz por la mañana, y se recomiendan gafas de sol para quienes viajan en el brillante sol matutino. Entonces, por la tarde y temprano en la noche, la exposición a la luz brillante es importante. Debido a que la calidad del sueño se ve alterada si cambian los horarios DSP y ASP, la terapia cognitivo-conductual para el insomnio es útil (ver capítulo 1).


Narcolepsia
Algunas películas usan la narcolepsia como broma, representando a los afligidos como teniendo un ataque de sueño, de repente se quedan dormidos en mitad de la conversación. Trato de contrarrestar esto en mi salón de clases humanizando la narcolepsia, mostrando a los alumnos entrevistas con personas que tienen este trastorno para demostrar que es debilitante y difícil, nada gracioso en absoluto. En mi plantel de alrededor de ocho mil alumnos, les digo a los que están en mi salón de clases que miren las caras de sus compañeros y sepan que en nuestro plantel podría haber cuatro estudiantes que padezcan narcolepsia, lo que afecta a una de cada dos mil personas. He tenido varios alumnos con narcolepsia en mis clases, y sus historias me inspiran. Han compartido cómo han hecho frente y se han convertido en estudiantes sobresalientes, persiguieron sus sueños académicos y ayudaron a las personas en nuestras comunidades.
El síntoma más notable de la narcolepsia es la somnolencia diurna extrema, de hecho, a veces los ataques de sueño (inicio repentino del sueño), que puede ir acompañada de cataplejía, una pérdida del tono muscular. La cataplejía puede ser sutil, como dificultad para hablar, o tan grave como la parálisis total, haciendo que la persona caiga al suelo, a veces causando lesiones graves. Una persona con narcolepsia podría no estar completamente alerta cuando está pasando por su día, por ejemplo, mientras está en el aula, habla con alguien o lee un libro, y así también puede enfrentar problemas de memoria.
Los tratamientos para la narcolepsia involucran varios medicamentos y horarios de sueño prescritos, incluyendo siestas en horarios regulares durante el día. Hacer ejercicio y evitar el alcohol, la nicotina y las drogas también son estrategias útiles.
Estudio clínico del sueño
Una vez que una persona ha pasado por la Guía de Bienestar del Sueño (ver capítulo 1) y poner en marcha tantas de sus estrategias como pueda, si aún experimenta somnolencia diurna, es vital que consideren un estudio clínico del sueño para descartar un trastorno del sueño. Como hemos visto a lo largo de este capítulo, los trastornos del sueño no tratados pueden llevar a graves consecuencias para la salud mental y física. Agradecidamente, la mayoría de las compañías de seguros cubren los estudios del sueño, y la experiencia en sí no es desagradable: la mayoría de los lugares han creado espacios para dormir cómodos y privados que se sienten como un hotel agradable (aparte de los diminutos cables colocados en tu cabeza y en algunos lugares de tu cuerpo).
Dicho esto, hay un pensamiento especialmente preocupante: ¿Quién tiene seguro, y de los que sí, quién puede pagar el copago? Si sabemos que la deuda del sueño causa accidentes cerebrovasculares, ataques cardíacos, Alzheimer, diabetes, obesidad, depresión y más, entonces quien no puede permitirse el lujo de arreglar su sueño se encuentra en una enorme desventaja en términos de su salud, que debería ser un derecho humano básico, especialmente en países como Estados Unidos, donde hay acceso a excelente tratamiento médico... para quienes puedan pagarlo. Te animo a que consideres cómo puedes ayudar a llevar la educación sobre el bienestar del sueño y el acceso a estudios clínicos del sueño a todos los que la necesitan.
1 Ver también Capital Otorrinolaringología Cirujanos de Cabeza y Cuello, “¿Qué Causa el Ronquido y la Apnea Obstructiva del Sueño? ,” video de YouTube, consultado el 5 de mayo de 2021, https://www.youtube.com/watch?v=i5p0I-Jvtss.
2 División de Medicina del Sueño, “Apnea: Comprensión y Tratamiento de la Apnea Obstructiva del Sueño”, consultado el 3 de diciembre de 2021, http://healthysleep.med.harvard.edu/sleep-apnea.
3 Escuela de Medicina de Harvard, “Shaq ataca la apnea del sueño”, video de YouTube, 4:16, 5 de mayo de 2011, https://www.youtube.com/watch?v=4JkiWvWn2aU.
4 Madeleine M. Grigg-Damberger y Dessislava Ianakieva, “Mal control de calidad de la melatonina de venta libre: lo que dicen a menudo no es lo que obtienes”, Journal of Clinical Sleep Medicine 13, núm. 2 (febrero de 2017): 163—65, doi.org/10.5664/jcsm.6434.


